Introduction
Spina bifida is een variabele afwijking waarbij de wervelboog van de wervelkolom ofwel onvolledig gevormd is of afwezig is. De term Bifida komt van het Latijnse woord Bifidus, of “in 2 delen gelaten”. Het wordt geclassificeerd als een defect van de neurale buis (d.w.z. de embryonale structuur die zich ontwikkelt tot het ruggenmerg en de hersenen). Neurale buisdefecten kunnen zich in verschillende vormen voordoen, van doodgeboorte tot incidentele radiografische bevindingen van spina bifida occulta. De term myelodysplasie is gebruikt als synoniem voor spina bifida. De letsels komen meestal voor in het lumbale en sacrale gebied, maar kunnen overal over de gehele lengte van de wervelkolom worden aangetroffen. Het is een behandelbare ruggenmergmisvorming die in verschillende mate van ernst voorkomt.
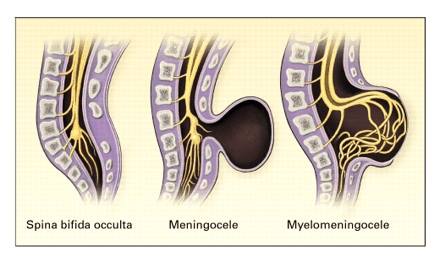
Typen van Spina Bifida
Spina bifida occulta: Deze kan voorkomen zonder neurologische afwijkingen.
Meningocele: Een cysteuze zwelling van de dura en het arachnoïd, steekt door het spina bifida-defect in de wervelboog.
Meningomyelocele: wanneer het ruggenmergweefsel zich uitstrekt in de meningocele.
Myeloschisis: Als het ruggenmerg aan de oppervlakte van de rug blootligt, heet de aandoening myeloschisis
Embryologie
Neuraalbuisdefecten treden op tussen de 17e en 30e dag van de zwangerschap. Als de achterste wervelboog en de weefsels die erop liggen zich niet normaal vormen, kunnen het normale ruggenmerg en het hersenvlies door het defect naar buiten hernijden en een meningomyelocele (MMC) veroorzaken.Als de wervelboog niet normaal groeit en vergroeit en het ruggenmerg en de hersenvliezen niet verstoord zijn, ontstaat spina bifida occulta.
Pathofysiologie
MMC wordt geassocieerd met een abnormale ontwikkeling van de craniale neurale buis, wat resulteert in verschillende karakteristieke afwijkingen van het CZS. De Chiari type II misvorming wordt gekenmerkt door cerebellaire hypoplasie en variërende mate van caudale verplaatsing van de onderste hersenstam in het bovenste cervicale kanaal via het foramen magnum. Deze misvorming belemmert de doorstroming en absorptie van cerebrospinaal vocht (CSF) en veroorzaakt hydrocefalie, wat bij meer dan 90% van de kinderen met MMC voorkomt. Talrijke andere geassocieerde afwijkingen van het zenuwstelsel zijn syringomyelia, diastematomyelia en agenese van het corpus callosum. Niet-neurologische associaties zijn onder meer misvormingen van de wervelkolom, hydronefrose, hartafwijkingen en gastro-intestinale afwijkingen.
Epidemiologie
Er zijn variaties in incidentie tussen sommige raciale bevolkingsgroepen. De incidentie van MMC in Amerika: 1,1 op 1000 geboorten. De huidige incidentie in Amerika is ongeveer 0,6 per 1000, en er zijn goede aanwijzingen dat deze gestaag is gedaald. Afro-Amerikaanse gevallen zijn vaak een derde van die bij blanke Amerikanen, terwijl die bij Hispanic-Amerikanen twee tot drie keer zo hoog zijn.1 geval op 10.000 wordt gemeld in Finland en 5 op 1000 in Noord-Ierland 5. Er zijn minstens 2000 gevallen per jaar in de VS
Aetiologie
Het risico dat een volwassene met MMC een kind krijgt met een neurale buisdefect is 5% . Vrouwen met een laag foliumzuurgehalte in de RBC-cellen tijdens de vroege zwangerschap hebben tot 6x meer kans op een kind met een neurale buisdefect. Intra-uteriene blootstelling aan anti-epileptica, met name valproaat en carbamazepine, en aan geneesmiddelen die worden gebruikt om de ovulatie op te wekken. Andere risicofactoren voor MMC zijn zwaarlijvigheid bij de moeder, hyperthermie (als gevolg van koorts of koortsachtige ziekte bij de moeder of het gebruik van sauna’s, bubbelbaden of zonnebanken) en diarree bij de moeder.
Diagnostische procedures
De meting van het maternale serum α-fetoproteïnegehalte (MSAFP) is een gebruikelijke screeningstest. Als het niveau verhoogd is, wat erop wijst dat een deel van de foetus niet door huid wordt bedekt, wordt deze screeningtest gevolgd door gedetailleerde echografie. Bij echoscopie wordt bij 92% van de neurale buisdefecten een diagnose gesteld. Moeders met verhoogde MSAFP-niveaus en een normaal uitziend echoscopisch onderzoek kunnen door middel van vruchtwaterpunctie worden geëvalueerd op de aanwezigheid van verhoogde acetylcholinesterasespiegels in het vruchtwater.
Outcome Measures
De Functional independence measure (FIM) is de meest algemeen aanvaarde functionele maat. De FIM bestaat uit 18 schalen met een score van 1 tot 7; hogere cijfers betekenen een grotere vaardigheid. Andere zijn de Child Health Questionnaire (CHQ), Barthel Index (BI).
Behandeling / Interventies
Over het algemeen volgt een operatie binnen de eerste levensdagen om het ruggenmergdefect te sluiten. Het is ook belangrijk om infectie en extra trauma aan de blootliggende weefsels te voorkomen. Aanvullende operaties kunnen nodig zijn om andere problemen in de voeten, heupen of wervelkolom te behandelen. De personen met hydrocephalus zullen ook latere operaties nodig hebben omdat de shunt moet worden vervangen. Als gevolg van de darm- en blaasproblemen die vaak worden veroorzaakt door het neurale buisdefect, kan katheterisatie noodzakelijk zijn.
The Management of Myelomeningocele Study (MOMS).
De MOMS-studie is een door het NIH gesponsord multicenter klinisch onderzoek dat in 2002 begon om te evalueren wat de beste behandeling voor myelomeningocele was – foetale chirurgie of chirurgische reparatie na de geboorte.
De klinische onderzoeksresultaten toonden aan dat prenatale chirurgie de noodzaak om vocht weg te leiden van de hersenen aanzienlijk verminderde; de mentale ontwikkeling en motorische functie verbeterde; en de kans dat een kind zonder hulp zal lopen, nam toe. Het MOMS-onderzoek heeft aangetoond dat sommige factoren die problemen zoals Chiari II-malvorming en hydrocefalie veroorzaken, zich in feite tijdens de tweede helft van de zwangerschap ontwikkelen. Door de rug van de foetus vroegtijdig te sluiten, kan een deel van de zenuwfunctie tijdens de zwangerschap worden hersteld en kan de ontwikkeling van deze ernstige aandoening zelfs worden omgekeerd.
Physiotherapy Management
Een multidisciplinaire aanpak bij de behandeling van patiënten met MMC is essentieel voor een succesvol resultaat. De patiënt moet zo snel mogelijk na de geboorte worden beoordeeld. In verschillende stadia zal de focus van de fysiotherapie veranderen met de veranderende behoeften van de patiënt. Regelmatige evaluatie is essentieel om aan de behoeften van de patiënt te voldoen. Ouders en verzorgers moeten bij de verzorging van de patiënt worden betrokken.
- KLINISCHE PRESENTATIE – In het geval van MMC kan het volgende worden waargenomen.Slappe of spastische verlamming van de onderste ledematen, incontinentie voor urine en ontlasting, hydrocefalie, slechte controle over de romp, complicaties van het bewegingsapparaat, scoliose, heupdysplasie, heupdislocatie, heupkniecontractuur, klompvoet, spieratrofie
- Lichamelijke beoordeling- Bij de lichamelijke beoordeling kan het volgende worden waargenomen.
- Open wond
- Misvormingen
- Huidafwijkingen
- Gevoel
- Spiertonus
- Spierkracht
- Bewegingsbereik
- Contracturen
- Dislocatie
- Ontwikkelingsmijlpalen
- PLAN VAN ZORG
- Voorkomen/corrigeren misvorming
- Behouden/verbeteren fysiologische eigenschappen van gewrichten en spieren
- Bewaken normale motorische ontwikkeling
- Voorlichten ouder(s), verzorgers
- Onafhankelijke mobiliteit aanmoedigen en maximaliseren
- Deelname aan regelmatige fysieke activiteit aanmoedigen.
- BEHANDELINGSMIDDELEN
- Seriële casting (CTEV)
- Passieve mobilisatie, graduele oefeningen en stretchoefeningen.
- Tactiele stimulatie
- Evenwicht & Oefeningen voor rompcontrole
- Positionering
- Orthese & Hulpmiddelen
- Voorlichting aan ouders: Ouders moeten worden voorgelicht over de aandoening van het kind, het verloop en de prognose en worden betrokken bij de planning van de behandeling en de programma’s thuis. Seriële casting voor CTEV.
Complicaties
Common Complicaties van MMC omvatten de volgende.
- Stoornis in de voortplantingsorganen
- Neurogene blaas: De overgrote meerderheid van de kinderen met MMC heeft een neurogene blaas.
- Slechts 5,0% tot 7,5% van de MMC-populatie heeft een normale urologische functie.
- Neurogene Darm: Traditionele darmcontinentie is aanwezig bij ongeveer 10% van de kinderen met MMC.
- Musculoskeletale complicaties.
- Psychosociale problemen: Kwetsbaar kind syndroom.
- Doorligwonden
- Leerproblemen
Neurochirurgische complicaties
- Wondinfectie percentages variëren van 7% tot 12%
- Hydrocephalus; visuele beperking
- Ventriculitis: laag IQ
- Shunt failure
- 5% – 32% van de zuigelingen met MMC vertoont tekenen van Chiari-compressie, waardoor dit de meest voorkomende doodsoorzaak is bij patiënten met MMC
- Chiari-compressie kan op elk moment optreden, maar presentatie in het eerste levensjaar wordt geassocieerd met een sterftecijfer tot 50%.
- Chronische hoofdpijn is het meest voorkomende symptoom.
- Zwaarlijvigheid – Zwaarlijvigheid komt veel voor bij kinderen met MMC. Hoe hoger het niveau van de laesie langs de wervelkolom, hoe hoger het percentage lichaamsvet.Bij kinderen met L1-L3 laesies is het effect van toenemende zwaarlijvigheid een kritieke factor in het verlies van ambulantieTypisch bereiken kinderen met MMC hun maximale ambulante capaciteiten rond de leeftijd van 10 jaar. Daarna volgt een langzame afname van de functie gedurende de volgende 10 jaar. De kinderen die meer lopen hebben een lager percentage lichaamsvet.
Conclusie
Bijna 90% van de baby’s met Spina Bifida wordt volwassen, ongeveer 80% heeft een normale intelligentie en ongeveer 75% doet aan sport en andere leuke activiteiten. De meesten doen het goed op school en velen doen aan sport.
Een cross-sectioneel onderzoek (augustus 2020) door een multidisciplinair team dat gezondheidskwesties en leefomstandigheden beschrijft in een cohort van volwassenen die leven met Spina Bifida suggereert de aanwezigheid van een hogere prevalentie van urine- en fecale incontinentie, pijn, en overgewicht bij volwassenen met Spina Bifida. Personen met de aandoening ouder dan 46 jaar hadden minder gecompliceerde medische aandoeningen, betere fysieke en cognitieve functies, en een hogere opleiding, zelfstandig wonen, en participatie in de samenleving, terwijl personen < 46 jaar meer secundaire aandoeningen hadden zoals hydrocephalus, Chiari II malformatie, tethered cord symptomen, en latex allergie.
- 1.0 1.1 Lundy-Ekman L (2007). Neurowetenschappen: Fundamentals for Rehabilitation. 3e editie. St. Louis: Saunders, 2007
- 2.00 2.01 2.02 2.03 2.04 2.05 2.06 2.07 2.08 2.09 2.10 2.11 2.12 2.13 2.14 Spina Bifida: Achtergrond, Pathofysiologie, Etiologie . Emedicine.medscape.com. 2019 . Available from: http://emedicine.medscape.com/article/311113-overview
- 4. Burke R, Liptak G. Providing a Primary Care Medical Home for Children and Youth With Spina Bifida. PEDIATRICS. 2011;128(6):e1645-e1657.
- Fletcher JM, Copeland K, Frederick JA (2005). Spinal lesion level in spina bifida: a source of neural and cognitive heterogeneity. Journal of Neurosurgery. 102(3 Suppl):268-79
- 5.0 5.1 5. Shin M, Besser L, Siffel C, Kucik J, Shaw G, Lu C et al. Prevalence of Spina Bifida Among Children and Adolescents in 10 Regions in the United States. PEDIATRICS. 2010;126(2):274-279.
- 6.0 6.1 6. Canfield M, Ramadhani T, Shaw G, Carmichael S, Waller D, Mosley B et al. Anencephaly and spina bifida among Hispanics: Maternal, sociodemographic, and acculturation factors in the National Birth Defects Prevention Study. Birth Defects Research Part A: Clinical and Molecular Teratology. 2009;85(7):637-646.
- 7. McLone D, Knepper P. The Cause of Chiari II Malformation: A Unified Theory. Pediatric Neurosurgery. 1989;15(1):1-12.
- 8. McDonnell G, McCann J. Issues of medical management in adults with spina bifida. Zenuwstelsel bij kinderen. 2000;16(4):222-227.
- 9.0 9.1 Campbell, SK, Linden, DW, Palisano RJ (2000). Fysiotherapie voor kinderen (2e editie). Philadelphia, PA: W.B. Saunders.
- Bendt M, Gabrielsson H, Riedel D, Hagman G, Hultling C, Franzén E, Eriksson M, Seiger Å. Adults with spina bifida: Een cross-sectioneel onderzoek naar gezondheidskwesties en leefomstandigheden. Brain and Behavior. 2020 Aug;10(8):e01736.