ジャックハンマー食道の症例検討とレビュー
Robin Germán Prieto Ortiz MD (1), Alvaro Andrés Gómez Venegas MD (2), Albis Cecilia Hani de Ardila MD (3)
(1) Fundación Universitaria Sanitasの消化器外科医、常駐研究員. コロンビア、ボゴタ。
(2) コロンビア・メデジンのGastroclínico Instituteの内科医・消化器内科医.
(3) コロンビア・ボゴタのHospital Universitario San Ignacioの消化器内科・消化器生理学ユニットディレクター
本研究は2015 ACADI Conventionでポスター発表されました
Received.Dr。 24-09-15 Accepted: 25-07-16
要旨
ジャックハンマー食道は蠕動性過収縮性疾患である。 シカゴ食道運動分類の第2版によると,ジャックハンマー食道は遠位収縮積分が8000mmHg/cm/s以上であり,非常に高い振幅と速度を示すとマノメトリーで定義されている。 我々は、高分解能食道内圧検査(HREM)を施行し、臨床データと内圧データを収集したジャックハンマー食道患者5例を報告する。 症例は男性3名、女性2名で、年齢は41歳から73歳であった。 そのうち3人は胃食道逆流症と診断されており、嚥下困難、胸やけ、逆流などの症状を呈していた。 主な内視鏡所見として,2名に食道裂孔ヘルニアと食道老骨が認められた。 HREMでは8000mmHg/cm/sを超える最大4mmHgの波が認められた。 5例中3例では複数の波が見られた。 シカゴ分類の第3版では、ジャックハンマー食道の確定診断にはDCIが8000mmHg/cm/s以上で2波が必要であるが、MARを解釈してシカゴv.3による食道疾患の分類を可能にする機器がまだないため、我々の生理学教室ではMARをプレソーティングして報告していることに注意する必要がある。 以上、ジャックハンマー食道は、嚥下困難や胸痛からGERD症状まで、多彩な臨床症状を呈する疾患であると結論した。 診断にはHREMによる確認が必要である。
キーワード
Jackhammer食道、高解像度食道内圧検査。
はじめに
Jackhammer食道は食道運動過収縮性障害である。 ジャックハマー食道は高分解能マノメトリー(HRM)により,遠位収縮積分(DCI)が8000mmHg/cm/s以上の高振幅,高速収縮波が発生した場合に定義される。 (1, 2)我々は5例のシリーズを、その臨床的およびマノメトリーの特徴に加えて、このテーマのレビューを紹介する。
METHODOLOGY
昨年、ボゴタのサン・イグナシオ病院の生理学部門で食道ジャックハンマーの診断のために行われた高解像度食道マノメトリの報告書をレビューした。 5例が発見された。 患者の消化器症状を記録し、上部消化管内視鏡検査(UDE)、バリウム注腸、HRMなどの追加検査について検討した。 そして、症例解析のための関連変数をまとめた。 最後に、PubMedでJackhammer食道と過収縮性食道の検索語を用いて検索を行った。 参考文献リストの最後に付記したレビューするテキストを作成した。
CASES
第1例
患者は63歳男性で、2014年に3つの血管を損なう急性心筋梗塞を発症していた。 当初は冠動脈ステント留置術で治療し、その後外科的心筋再血行再建術と2本の冠動脈ブリッジを行った。 患者は、固形物の嚥下障害を伴う非定型的な特徴を持つ持続的な胸痛のために医師に相談したが、衝撃的な食べ物は見つからなかった。 心臓学的検査により心原性のものは否定された. 上部消化管内視鏡検査は正常であった。 HRMでは10波中1波がDCI8,351mmHg/cm/sであった。 他の波は5,000 mm Hg/cm/s以上であった(表1、2、図1)。



第2例
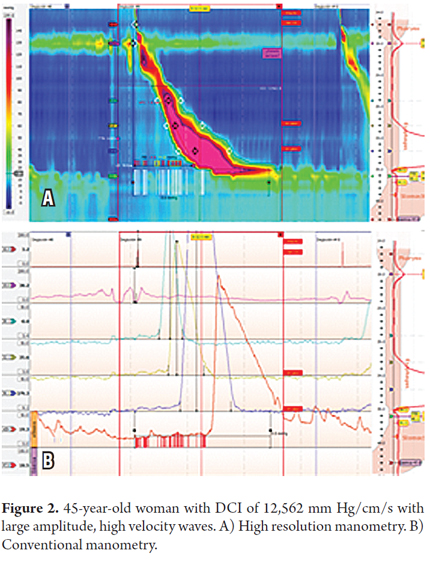
患者は45歳女性で、プロトンポンプ阻害剤(PPI)による治療に難渋する、嚥下困難や胸痛を伴わない胸焼けや逆流による胃食道逆流症(GERD)の典型的症状であった。 上部内視鏡検査で食道裂孔ヘルニアと食道炎を指摘された。 治療抵抗性であることから、HRMを実施した。 その結果、DCIは11波中3波が5000mmHg/cm/s以上、11波中1波が8000mmHg/cm/s以上(12,562)であった。 HRM時の内圧は正常であった(表1、2、図2)。
第3例
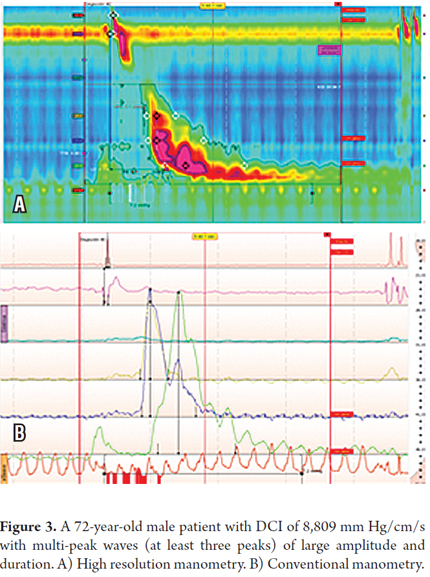
患者は72歳の男性で、胃食道逆流症(GERD)の典型的な症状を有し、時折固形物の嚥下困難もあった。 上部内視鏡検査では異常がなかったが,バリウム注腸で老食道と明らかな食道憩室が認められた。 HRMではDCIが5,000mmHg/cm/s以上の波が3つ、8,809mmHg/cm/sの波が1つ検出された。 また、6つのmulti peak波があり、食道ジャックハンマーの診断を補強した(表1、2、図3)。
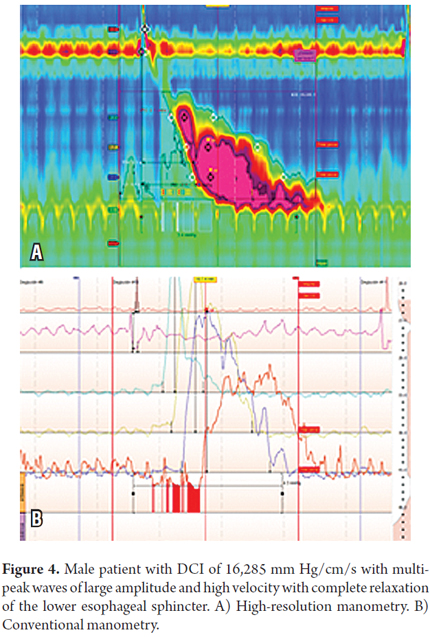
第4例 73歳男性、嚥下困難や胸痛を伴わないGERDが長年続き、PPIに不応となった典型的症状を有する患者である。 内視鏡で食道炎を伴わない食道裂孔ヘルニアと老衰食道が認められた。 HRMでは12波中8波が5000mmHg/cm/s以上の複数のピークを有し、4波が8000mmHg/cm/s以上のDCIを有していた。 また、この患者の瘤内圧は26mmHgと高値であった。 (表1、2、図4)
第5例
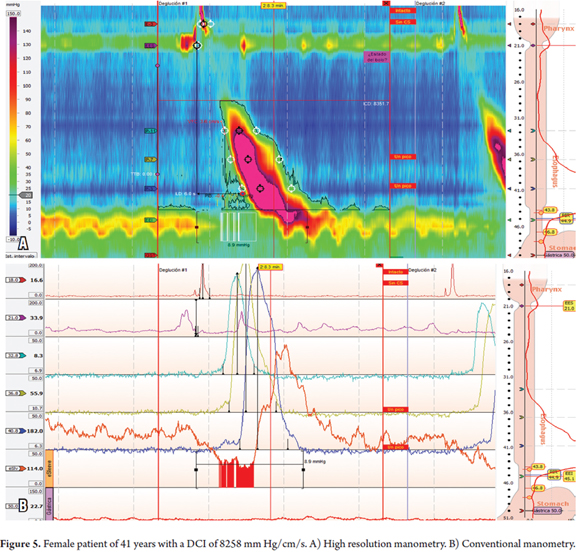
41歳女性、2年前から嚥下障害や胸痛はなく時々咽頭球痛の症状があった患者さん。 上部内視鏡検査では特記すべき所見はなかった。 HRMでは10波中8波がDCI5,000mmHg/cm/s以上,10波中3波がマルチピークで,うち1波はDCI8,000mmHg/cm/sを超えていた(表1,2,図5)。
TOPIC REVIEW
Updating the Classification of Esophageal Contractility Disorders
国際消化管運動・機能ワーキンググループは、Dr. Dr.が率いるGastrointestinal Motility and Functionが、食道運動障害と食道機能障害の分類を更新し、その結果、食道運動障害と食道機能障害の分類を見直しました。 Peter Kahrilas(ノースウェスタン大学、イリノイ州シカゴ)が率いるInternational Working Group for Gastrointestinal Motility and Functionは、食道収縮障害を定義するために、利用できる証拠を集め、合意基準を構築する責任を担っている。 その分類の最新版(v.3 Chicago 2015)では、下部食道括約筋(LES)と蠕動運動の機能状態の分析に基づく、5つのグループの結果が設定されています。 LESの機能状態が変化しているかどうかは、統合弛緩圧(IRP)を測定することで判断します。 (1,2)我々の生理学教室では、Chicago v.3による食道疾患の解釈と分類に必要な機器をまだ持っていないので、HRM結果の報告は古い方法を使っている。 (1)新しい基準(表3)に基づき、食道内圧異常は次の3グループに分けられた:

1. 流出路障害にはアカラシアType I、II、III、流出路閉塞(前回から変更なし)
2. 大蠕動障害にはIRPの変化(<15mmHg)はない。 20%以上の早期収縮を伴う遠位食道攣縮、無蠕動(蠕動波がない)、DCIが8000mmHg/cm/s以上の波が少なくとも2回発生した場合のジャックハンマー食道などの診断が含まれる。 この高収縮の波が1回という障害は、以前のシカゴ分類の基準がコロンビアではまだ使われています。 新分類では、このmanometric alterationは健常者でも頻繁に起こり、実際の食道収縮力の障害ではないため、nutcracker esophagusの診断はなくなった。
3 軽度の蠕動障害とは、IRPは正常だが、ineffective wave(50%以上)があるものを指し、現在ineffective motility disorderと呼ばれているものである。 50%以上の波が有効であっても、同じ割合で断片化している場合は、断片化蠕動と診断される。 (2)
ジャックハマー食道の定義
ジャックハマー食道は食道の過収縮運動障害で、食道波が高振幅、高速でDCIが8000mmHg/cm/s以上の場合HRMと診断される。 (1,2)流出障害や下部食道括約筋の異常を伴うことがある。 (3, 4)
PHYSIOPATHOLOGY
ジャックハンマー食道の過収縮の特徴は、筋層円筋と縦筋の収縮の時間的非同期から生じ、コリン作動性活性が過剰であるためと考えられている。 (5) Looらによる自律神経失調症の糖尿病患者におけるこれらの異常の検出は、このコリン作動性過剰刺激という仮説を支持するものである。 (6) この研究でも、神経障害を持つ糖尿病患者では、対照群や神経障害を持たない糖尿病患者に比べ、多峰性収縮がより頻繁にみられた。 また、食道平滑筋の厚みが増しているジャックハンマー食道患者でも、このような現象が起こっている可能性がある。 (7)
食道過収縮症とGERDの間には臨床的、病態生理学的な関係がある。 (8) Crespinらの研究によると、過収縮性食道障害患者の大部分(69.2%)が逆流や胸焼けなどのGERD症状を有しており、53%が食道pHモニターによる酸性pHへの異常露出を有していることが判明している。 (9)これらの患者の中にはニッセンフンドプリケーションを施行し、症状が消失し、酸性pHへの曝露が減少し、特に食道蠕動運動が正常化した症例もある。 著者らは、過収縮性障害、典型的な逆流症状、GERDに関連した酸味を持つ患者の症状は、酸性pHへの曝露を減らす治療により改善し、この治療により食道収縮性障害も解決されると結論付けた。
CLINICAL SIGNS AND SYMPTOMS
嚥下障害、胸痛、逆流、上腹痛は、すべて過収縮性食道障害と関連しているがこれらの障害特有のものでもない。 これらの疾患がある場合、食道過収縮性疾患を考える前に、致死的な可能性を持つ心臓疾患などの他の疾患を除外することが必要である。 (10). RichterとCastellが行った研究によると、これらの症状を持つ患者のうち、食道内圧検査で証明できる蠕動運動障害を持つ患者は5%未満であった。 (11)遠位食道痙攣、痙攣性食道アカラシア、ジャックハンマー食道の有病率を合わせても2%程度に過ぎない。 (12, 13)食道の通過性が悪くなることが痙攣性収縮の原因であり、嚥下障害を説明できる可能性がある。 胸痛はおそらく収縮の変化によるものであり、過敏症は逆流を証明できない患者における酸味の知覚により説明できる。 (14) このような患者では、過収縮性障害の結果として起こる可能性のある上腹部憩室がしばしば見られる。 憩室の存在は、嚥下障害や逆流症の症状を説明することもできる。 (15)
診断
上部消化管内視鏡検査患者から報告された症状の初期検討の一環として、結果は一般に正常であっても、最初に実施される検査は上部消化管内視鏡検査である。 内視鏡検査で食道の異常収縮や食道解剖の変化が見られることもある。 特に嚥下障害が顕著な場合には、好酸球性食道炎を除外するために生検標本を採取する必要がある。 (16)
食道内圧検査
食道内圧検査は食道運動異常を調べるための診断上のゴールドスタンダードであり、高解像度マノメトリーの出現でさらにその傾向が強くなった。 高解像度マノメトリーは、胃食道接合部の評価、DCIを用いた収縮振幅と波速の定量化において、従来のマノメトリーより優れている。 (17) 従来のマノメトリーでは、上部食道括約筋(UES)、食道体部、下部食道括約筋(LES)の運動機能を嚥下ごとに同時にモニターすることはできなかったが、高解像度マノメトリーでは食道の運動機能を完全に時空間的に表現することによりこの可能性がある。 (18) 誤った収縮亢進波を避けるためには、嚥下間隔を20秒から30秒にする必要がある。 これまでにも報告されているように、このような小さな範囲の波でDCIが高くなる。 食道ジャックハンマーの診断基準についてはこの記事の前半で述べた。
食道pHモニタリング
典型的な逆流症状(胸やけ、逆流)を有する患者において、GERDと食道の過収縮性障害の関係を考えると、治療を定める前に食道遠位3分の1のpH測定を検討すべきと考えられる。 食道pHモニターは完全な方法ではないが、食道酸への曝露の程度を正確に評価でき、患者の症状と逆流エピソードの相関をとることができる。
治療
ジャックハンマー食道は有病率が低く、この疾患の管理に関するコンセンサスは得られていない。 しかし、Crespinらの研究やその他の最近のエビデンスから、典型的なGERDの症状はジャックハンマー食道に関連している可能性があるという考えが強まっているため、両方を有する患者の初期管理は、薬物療法もしくは手術によって酸への曝露を減らす方向に向けるべきと考えられる。 (9) 一方、嚥下困難と胸痛を有し、GERDの症状や酸への曝露が高くない患者に対しては、平滑筋組織の弛緩により食道収縮力の振幅を減少させると同時に、下部食道括約筋の弛緩を最適にするように管理する必要がある。 理想的な管理方法は、まず薬物療法(単剤または併用療法)で症状をコントロールし、次に難治性の症例には外科的治療や内視鏡治療の有用性を検討するという段階を踏むべきである(Table 4)

MEDICAL MANAGEMENT
プロトンポンプ阻害剤(PPI)
Proton-Pump Inhibitors (PPI) は常に第一選択の薬とされるべきであろう。 経験的治療法として、倍量で8週間使用することを推奨します。 この推奨は、特にGERD、食道炎の症状があり、食道pHモニタリングにより酸の逆流が確認された患者を対象としている。 この単剤療法は、症状のコントロールに有効であり、食道運動障害を解決する可能性さえある。 (9,19,20)
平滑筋弛緩薬
硝酸塩とカルシウム拮抗薬は下部食道括約筋の圧力と食道収縮の振幅を減少させると思われる。 これらの薬剤はアカラシアや遠位食道攣縮への使用が検討され、症状のわずかな改善とmanometric所見の改善がみられたが、ジャックハンマー食道の治療についてはまだ科学的に検証されていない。 硝酸塩と似た作用を持つ薬物として、シルデナフィルなどの5-ホスホジエステラーゼ阻害剤もありますが、過収縮性障害の治療に用いる根拠も弱く、めまいや頭痛などの副作用があるため、使用は限定されています。 ペパーミントオイルは遠位食道痙攣の患者を対象にした少人数での試験で、ジャックハンマー食道の患者にも副作用が少なく、有用であると推奨している専門家もいる。 (8, 21)痛覚・知覚修飾薬
三環系抗うつ薬は非常に低用量から開始し、毎週増量して望ましい目標を達成する。 また、夜間に投与することが望ましい。 最もよく使われる三環系抗うつ薬はイミプラミンである。 コロンビアでは、NortriptylineとAmitriptylineが使用可能である。 主な副作用は、眠気、めまい、脱力感、口渇、神経質、震え、顔面紅潮、QT間隔延長などである。 (21, 22) なお、ジャックハンマー食道やナットクラッカー食道の患者の治療において、臨床試験でプラセボに対する優越性を示した薬剤はトラゾドンのみである。 投与量は1日1回100〜150mgである。 アルコール、バルビツール酸系、その他の中枢神経抑制剤との薬物相互作用があり、めまい、眠気、倦怠感などを引き起こすことがあります。 (23)
選択的セロトニン再取り込み阻害薬(SSRI)のうち、セルトラリンは通常1日50mg~200mg、パロキセチンは通常1日5mg~50mgで症状(特に痛み)を改善することが知られています。 モノアミン酸化酵素阻害剤(MAOI)を服用している患者には禁忌であり、吐き気、性欲減退、不眠、口渇、便秘を引き起こす可能性もあります。 (24,25)アスピリンやNSAIDsを併用すると、血小板凝集に対する抗炎症作用があるため、消化管出血のリスクが高まることがある。
ENDOSCOPIC MANAGEMENT
Botulinum Toxin
内視鏡的にボトックス注入することは胸痛緩和に対して有効であると種々の研究において証明されてる。 投与量は80Uから260Uで、食道内または胃食道接合部の異なる部位に注入されることがある。 患者によっては再発することがあり、その場合はボツリヌス毒素の再注入が必要となる。 (26,27)
POEM (Peroral Endoscopic Myotomy)
POEMは内科的治療に抵抗性で、胸痛や嚥下困難のある過収縮食道障害患者に対して提案されています。 最近、Nutcracker食道、びまん性食道痙攣、Jackhammer食道などの患者に対して成功例が報告されているが、長期成績に関するデータは得られていない。 (28, 29)
SURGICAL MANAGEMENT
GERDとジャックハンマー食道の両方を持つ患者に対して、ニッセンフンドプリケーションはPPIに代わる治療選択肢である。 Retrospectiveな研究により、症状の改善と食道収縮力の低下が認められている。 (9) 現在のところ、症例報告はあるものの、Heller筋切開術は過収縮性疾患患者に対する標準的な治療法とは考えられていないため、この治療法のリスクとベネフィットは慎重に評価されなければならない。 本疾患に罹患した患者の臨床像はGERD症状から胸痛や嚥下障害まで様々である。 診断のゴールドスタンダードは高解像度食道内視鏡検査である。 旧バージョンのシカゴ分類の基準では、変質波が1つあればジャックハンマー食道と診断されますが、新バージョンの2015 Chicago v.3では、DCIが8000mmHg/cm/s以上で2波以上でなければならないとされています。 この疾患を持つ患者さんの場合、マノメトリックパスには、ジャックハンマー食道の診断を補強する腔内圧や高振幅マルチピーク高波も含まれています。 同様に、より大規模なシリーズで言及されているように、これらの患者の多くはPPIによる治療に抵抗性のGERDに典型的な症状を有しており、これは2つの疾患の間に因果関係があることを示唆するエビデンスと一致するものである。 治療法についてコンセンサスは得られていないが、酸への曝露を減らすことで症状や運動障害が改善するようである。 胸痛や嚥下障害が主な症状である場合は、神経調節薬や平滑筋弛緩薬による管理も行う必要があります。 外科的・内視鏡的な管理は、症状が重く難治性の患者に対して行うべきである。
資金援助
この記事は資金援助を受けていない
1. Kahrilas PJ, Ghosh SK, Pandolfino JE. 圧力トポグラフィーからみた食道運動障害:シカゴ分類。 J Clin Gastroenterol. 2008;42(5):62735.
2. Kahrilas PJ, Bredenoord AJ, Fox M, Gyawali CP, Roman S, Smout AJ, Pandolfino JE & international high resolution manometry working group.による食道運動障害の圧力トポグラフィーによる分類。 食道運動障害のシカゴ分類、v3.0。 Neurogastroenterol Motil (2015) 27(2), 160174.
3. Ghosh SK, Pandolfino JE, Rice J, et al. Impaired deglutitive EGJ relaxation in clinical esophageal manometry: a quantitative analysis of 400 patients and 75 controls.臨床食道内圧測定における脱腸性EGJ弛緩障害:400人の患者と75人の対照者の定量的分析。 Am J Physiol Gastrointest Liver Physiol.2007; 293(4):G87885.
4. Ghosh SK, Pandolfino JE, Zhang Q, et al. 高解像度マノメトリーによる食道蠕動の定量化:75人の無症状ボランティアの研究。 Am J Physiol Gastrointest Liver Physiol.2006; 290(5):G98897.
5. Jung HY, Puckett JL, Bhalla V, et al. nutcracker食道患者における円筋収縮と縦筋収縮の非同期性. 胃腸病学。 2005; 128(5):117986.
7. Dogan I, Puckett JL, Padda BS, et al. 食道症状を有する患者における食道筋厚増加の有病率. Am J Gastroenterol. 2007; 102(1):13745.
10. Roman S, Lin Z, Kwiatek MA, et al. 食道内圧トポグラフィーにおける弱い蠕動運動:分類と嚥下障害との関連性. Am J Gastroenterol. 2011;106(2):34956.
12. Pandolfino JE, Roman S, Carlson D, et al. 高解像度食道内圧トポグラフィにおける遠位食道スパズム:臨床表現型の定義. Gastroenterology. 2011; 141(2):46975.
13. 高解像度食道内圧トポグラフィ(EPT)における過収縮の表現型と臨床的背景. Am J Gastroenterol. 2012;107(1):3745
15. Tutuian R, Castell DO. マルチチャンネル腔内インピーダンスとマノメトリーの併用による食道機能異常の解明:350名の患者を対象とした研究。 Am J Gastroenterol. 2004;99(6):10119.
16. Savarino E, Gemignani L, Pohl D et al. Oesophageal motility and bolus transit abnormalities increase in parallel with the severity of gastro-oesophageal reflux disease.食道運動とボーラス通過異常は胃食道逆流症の重症度と並行して上昇する。 Aliment Pharmacol Ther. 2011;34(4):47686.
18. Hani A, Leguízamo AM, Carvajal JJ, Mosquera-Klinger J, Costa VA.(ハニ・アレグザモ・アム、カルバハルJJ、モスケラ・クリンガーJ、コスタVA. 高解像度のマノメトリーの測定と解釈の方法。 Rev Col Gastroenterol. 2015;30(1).
19. Fass R, Fennerty MB, Ofman JJ, et al.非心臓性胸痛患者におけるオメプラゾールの短期コースの臨床的および経済的価値. Gastroenterology. 1998;115(1):429.
20. Achem SR, Kolts BE, MacMath T, et al. 非心臓性胸痛と胃食道逆流症の治療におけるオメプラゾールの対プラセボ効果. 1997;42(10):213845.Dig Dis Sci.
21. ギルマンPK. 三環系抗うつ薬の薬理と治療薬物相互作用の更新。 Br J Pharmacol. 2007;151(6):73748.
22. Cannon 3rd RO, Quyyumi AA, Mincemoyer R, et al. 冠状動脈造影が正常にもかかわらず胸痛を有する患者におけるイミプラミン。 N Engl J Med. 1994;330(20):14117.
23. Clouse RE, Lustman PJ, Eckert TC, Ferney DM, Griffith LS. 食道収縮異常の症候性患者に対する低用量トラゾドン。 二重盲検、プラセボ対照試験。 Gastroenterology. 1987;92(4):102736.
24. ギルマンPK. 三環系抗うつ薬の薬理と治療薬物相互作用の更新。 Br J Pharmacol. 2007;151(6):73748.
25. Varia I, Logue E,OConnor C, et al. 非心臓由来の原因不明の胸痛を有する患者におけるsertralineの無作為化試験。 Am Heart J. 2000;140(3):36772.
26. Nebendahl JCBB, von Schrenck T, et al. ボツリヌス毒素によるびまん性食道痙攣の治療:6ヶ月のフォローアップによる前向き研究(抄訳). Gastroenterology. 1999;116:A802.
27. Miller LS, Pullela SV, Parkman HP, et al. 非心臓性、非還流性、非アカラシア性痙性食道運動障害患者の胸痛に対する、胃食道接合部へのボツリヌス毒素注入による治療法。 Am J Gastroenterol. 2002;97(7):16406.
28. Khashab MA, Saxena P, Kumbhari V, et al. 内科治療に抵抗性の痙性食道障害の治療のためのプラットフォームとしての経口内視鏡的筋切開術(ビデオ付き). Gastrointest Endosc. 2014;79(1):1369.