INTRODUCTIONUne raison fréquente pour laquelle les patients se rendent aux urgences est l’essoufflement aigu (dyspnée aiguë). Une cause grave d’essoufflement aigu peut être l’insuffisance cardiaque. Le diagnostic précis de l’insuffisance cardiaque est connu pour être un défi important pour les professionnels de la santé dans les services d’urgence (EDs) . |
|
Les cas complexes, combinés aux limitations de temps, de personnel spécialisé et d’investigations créent une incertitude autour des admissions et des difficultés lors de la communication avec les unités de soins intensifs (ICUs) et d’autres départements . Dans une étude américaine récente, les taux de réadmission à 30 jours pour l’insuffisance cardiaque étaient élevés, à 25 %, ce qui pourrait être lié à ces incertitudes .
La longueur de l’évaluation des patients et des délais d’exécution, associée à un diagnostic et un traitement tardifs ou incorrects, entraîne une morbidité et une mortalité plus élevées, ainsi qu’une augmentation des coûts de traitement .
Ce document donne un aperçu pratique du potentiel du test du peptide natriurétique (NP) pour aider à rationaliser les parcours de soins et à améliorer les résultats, dans les contextes de soins cardiaques aigus et chroniques.
SYNTHÈSE, LIBÉRATION ET DÉTECTION DU PEPTIDE NATRIURÉTIQUE
Le gène du peptide natriurétique cérébral (BNP) est activé dans les cardiomyocytes lorsque le stress de la paroi myocardique est augmenté par une surcharge de volume ou de pression . Le peptide précurseur résultant (proBNP108) est clivé en deux parties : le BNP actif et le N-terminal (NT)-proBNP inactif, qui sont libérés dans la circulation (Fig. 1) .
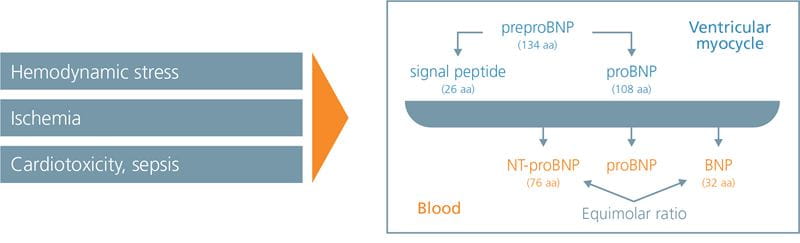
FIG. 1 : Le BNP et le NT-proBNP sont sécrétés par les cardiomyocytes en même temps
Adapté de Martinez-Rumayor A, Richards AM, Burnett JC, Januzzi JL. Biologie des peptides natriurétiques. Am J Cardiol
2008;101 : 3A-8A).
ProBNP108, ainsi que divers produits de dégradation du BNP, peuvent également être trouvés dans la circulation sanguine . En cas d’insuffisance cardiaque, une forte augmentation des taux de BNP, habituellement faibles, se produit, entraînant des effets positifs en aval, notamment une vasorelaxation et une natriurèse.
Le BNP et le NT-proBNP peuvent tous deux être détectés dans la circulation. Bien que l’augmentation des niveaux de ces biomarqueurs ne soit pas exclusive des incidences de l’insuffisance cardiaque, des études ont montré qu’ils peuvent être des biomarqueurs diagnostiques sensibles et spécifiques de l’insuffisance cardiaque lorsqu’ils sont utilisés en complément du jugement clinique . Les lignes directrices 2012 de la Société européenne de cardiologie (ESC) et 2013 de l’American College of Cardiology Foundation/American Heart Association (ACCF/AHA) désignent le BNP et le NT-proBNP comme des biomarqueurs appropriés, avec les antécédents médicaux, l’examen physique et l’ECG, pour le diagnostic, le pronostic et la prise en charge des patients souffrant d’insuffisance cardiaque d’apparition aiguë et non aiguë .
Utilisation des PEPTIDES NATRIURÉTIQUES POUR AUGMENTER LA PRÉCISION DE LA PRISE DE DÉCISIONS DANS LE CADRE DE L’URGENCE
L’insuffisance cardiaque est définie par la présence de symptômes typiques tels que la dyspnée, la fatigue et/ou la rétention de liquide due à un dysfonctionnement cardiaque. Ces symptômes typiques, mais non spécifiques, peuvent rendre l’insuffisance cardiaque difficile à diagnostiquer . Le groupe d’étude français EPIDASA a montré que les diagnostics d’urgence erronés chez les patients âgés souffrant d’insuffisance respiratoire aiguë pouvaient atteindre 20 %. Ces diagnostics manqués ont été associés à des augmentations très significatives de la mortalité et ont mis en évidence la nécessité de disposer d’outils de diagnostic d’une spécificité et d’une sensibilité élevées, accessibles rapidement dans un environnement d’urgences très fréquenté.
Des études américaines et européennes ont montré que les infirmières praticiennes pouvaient renforcer le jugement clinique et les outils de diagnostic standard. Dans l’essai américain REDHOT (Rapid Emergency Department Heart Failure Outpatient Trial), les médecins étaient aveugles aux niveaux de BNP lorsqu’ils prenaient des décisions d’admission, et à l’analyse, les niveaux de BNP étaient en fait plus élevés chez les patients qui ont été renvoyés chez eux .
En fait, les niveaux de BNP étaient plus de deux fois plus élevés (2 096 contre 764 pg/mL) chez les patients décédés à 30 jours par rapport à ceux qui étaient vivants . Cette tendance s’est maintenue à 90 jours, ce qui indique que le BNP aurait effectivement été utile pour décider si un patient aurait dû être admis .
En aidant à confirmer ou à écarter un diagnostic d’insuffisance cardiaque, les PN peuvent contribuer à informer et à accélérer les décisions de traitement. Une mesure plus rapide du BNP était associée à une initiation plus rapide du traitement diurétique, avec une amélioration modeste de la mortalité dans une analyse des données de l’étude américaine ADHERE (Acute Decompensated Heart Failure National Registry) .
En examinant le test du PN dans le cadre du parcours de soins global, un essai contrôlé randomisé (ECR) portant sur 452 patients se présentant à un service d’urgence suisse – l’étude BASEL (B-type Natriuretic Peptide for Acute Shortness of Breath Evaluation) – a montré que les personnes assignées à recevoir un test rapide du PN au point de service ont été libérées plus rapidement (8 contre 11 jours, p=0,001) que celles assignées à une évaluation standard .
Les résultats ont également montré que le pourcentage de patients nécessitant une hospitalisation est passé de 85 % à 75 % et que ceux admis en soins intensifs sont passés de 24 % à 15 % . Bien que les taux de mortalité n’aient pas été significativement inférieurs (10 % contre 12 %, p=0,45), le coût moyen du traitement a été réduit de manière significative dans le groupe BNP (5 410 USD contre 7 264, p=0,006) .
|
Dans les tests visant à exclure une insuffisance cardiaque, il a été démontré que le NT-proBNP est une mesure rentable avec de bonnes propriétés diagnostiques. Un ECR canadien – l’étude IMPROVE-CHF (Improved Management of Patients with Congestive Heart Failure) – a étudié le diagnostic clinique avec ou sans test NT-proBNP. Avec l’ajout du test NT-proBNP, des visites plus courtes aux urgences, une réduction des coûts de 15 % au total, ainsi que moins de réhospitalisations (diminution de 35 %) chez les patients souffrant d’insuffisance cardiaque aiguë ont été observées sur 60 jours . L’étude N-terminal Pro-BNP investigation of Dyspnea in the Emergency Department (PRIDE) a confirmé que le test NP est particulièrement utile dans les cas où le diagnostic est très incertain – ce groupe représente également les patients dont le pronostic est le plus mauvais . Cette même étude a également montré que l’inclusion de la mesure du NT-proBNP était supérieure à l’interprétation de routine de la radiographie pulmonaire (CXR) en conjonction avec le jugement clinique pour le diagnostic ou l’exclusion de l’insuffisance cardiaque aiguë. Il convient toutefois de noter qu’une méta-analyse des ECR réalisée en 2011 a fait état de résultats contradictoires concernant l’impact du test systématique des NP sur le délai de sortie et les coûts, ce qui indique qu’il faut faire attention à la conception et à la mise en œuvre des protocoles de test des NP pour en tirer le maximum d’avantages . |
|
MISE EN ŒUVRE PRATIQUE DU TEST DES PEPTIDES NATRIURÉTIQUES DANS LE SERVICE DES URGENCES
Les NP doivent être considérées comme faisant partie d’un parcours diagnostique plus large, en complément de l’évaluation clinique. Lors de la mise en place de tests dans le cadre des urgences, il est important de parvenir à un consensus sur la meilleure façon d’intégrer les PN au sein de chaque hôpital, et de comprendre comment interpréter les résultats des PN.
Compte tenu de l’importance clé des résultats rapides des NP , les niveaux de NP sont mieux mesurés au point de soins, mais le laboratoire central devrait jouer un rôle clé dans le développement et la supervision des protocoles de test. Le choix de la NP à utiliser peut être fait en fonction des besoins locaux, car le BNP et le NT-proBNP semblent être similaires en termes de précision diagnostique et tous deux sont recommandés par l’ESC et l’ACCF/AHA .
L’interprétation des résultats des NP nécessite la connaissance des facteurs de confusion potentiels – des facteurs autres que l’insuffisance cardiaque qui pourraient causer une augmentation des niveaux de NP .
En raison de cette variation des niveaux de NP, en particulier en ce qui concerne l’âge, il est plus facile d’exclure l’insuffisance cardiaque en utilisant les NP que de confirmer l’insuffisance cardiaque. 300 pg/mL était un seuil indépendant de l’âge pour le NT-proBNP pour exclure l’insuffisance cardiaque dans l’étude ICON (International Collaborative of NT-proBNP Study), avec une valeur prédictive négative de 98 %. Cependant, des faux négatifs peuvent encore survenir, potentiellement dus à : une insuffisance cardiaque droite, une insuffisance cardiaque légère, une insuffisance cardiaque chronique plus compensée, une insuffisance cardiaque non systolique et l’obésité. En raison du fait que les valeurs de NT-proBNP augmentent avec l’âge, l’ajout de la stratification de l’âge a considérablement amélioré la valeur prédictive positive dans l’ICON – c’est-à-dire la confirmation de la présence d’une insuffisance cardiaque (tableau I) .

Tableau I : Points de coupure optimaux du NT-proBNP pour le diagnostic ou l’exclusion de l’insuffisance cardiaque aiguë chez les patients dyspnéiques
Adapté de Januzzi JL, van Kimmenade R, Lainchbury J, et al. Test NT-proBNP pour le diagnostic et le pronostic à court terme dans l’insuffisance cardiaque aiguë déstabilisée : une analyse internationale groupée de 1256 patients : l’étude International Collaborative of NTproBNP. Eur Heart J 2006 ; 27 : 330-7.
Dans les zones grises, d’autres schémas pathologiques tels que l’embolie pulmonaire ou la pneumonie doivent également être pris en compte dans le diagnostic différentiel car ces conditions peuvent également entraîner une augmentation du marqueur (tableau I) . Les recommandations de Januzzi et al. pour l’intégration globale des mesures de NP dans les voies de diagnostic de la dyspnée aiguë sont présentées dans la figure 2 .
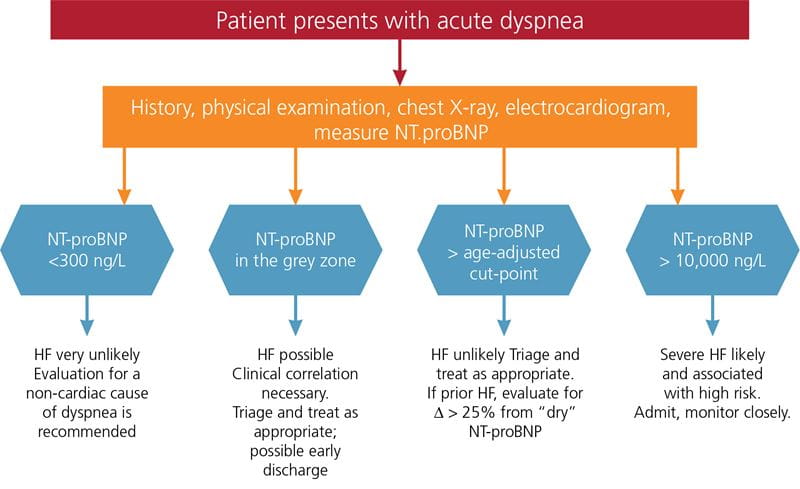
FIG. 2 : Recommandations pour l’intégration des mesures de NP dans le diagnostic des patients présentant une dyspnée aiguë
Adapté de Januzzi JL, Chen-Tournoux AA, Moe G. Amino-terminal pro-B-type natriuretic peptide testing for the diagnosis or exclusion of heart failure in patients with acute symptoms. Am J Cardiol 2008 ; 101(Suppl) : 29A-38A.
LE RÔLE DES PEPTIDES NATRIURÉTIQUES DANS LES SOINS CARDIQUES INPATIENTS ET OUTPATIENTS
Une fois qu’un patient a été admis, les PN peuvent jouer un rôle dans la surveillance du succès du traitement et la planification de la sortie. On a observé que les niveaux de BNP diminuaient en corrélation avec la baisse de la pression du bord capillaire pulmonaire dans une étude de patients traités pour une insuffisance cardiaque décompensée, ce qui suggère un rôle dans la surveillance de la réponse au traitement.
Dans l’étude Efficacité et sécurité de la relaxine pour le traitement de l’insuffisance cardiaque aiguë (RELAX-AHF), les patients qui ont obtenu une diminution de moins de 30 % du NT-proBNP entre le jour 0 et le jour 2 du traitement avec la sérélaxine ont eu une augmentation de la mortalité toutes causes confondues à 180 jours par rapport aux patients qui ont obtenu une diminution plus importante . Cependant, les PN ne sont peut-être pas appropriés pour surveiller le succès de tous les traitements de l’insuffisance cardiaque. Une étude sur la perfusion de nesiritide a montré que la plupart des patients qui obtenaient une réponse clinique ne présentaient pas de diminution significative des taux de BNP/NTproBNP .
Plusieurs études ont confirmé que les taux de PN à la sortie de l’hôpital (plus qu’à l’admission) ont une valeur pronostique pour la mortalité et/ou la réadmission, ce qui donne des indications utiles sur le moment approprié pour la sortie de l’hôpital en fonction du risque de complications futures .
Dans le cadre des consultations externes, le BNP et le NT-proBNP sont des tests prometteurs pour optimiser la gestion de l’insuffisance cardiaque chronique, visant à réduire les réadmissions et les décès. Deux méta-analyses d’ECR testant une thérapie guidée par les niveaux de PN (c’est-à-dire l’augmentation de la thérapie pour atteindre un certain niveau ou une réduction des niveaux de PN) ont montré que cette stratégie conduisait à une réduction significative de la mortalité toutes causes confondues et des hospitalisations liées à l’insuffisance cardiaque par rapport à une thérapie guidée cliniquement .
Cette stratégie est actuellement testée dans le cadre d’un vaste ECR financé par les NIH américains appelé Guiding Evidence Based Therapy Using Biomarker Intensified Treatment (GUIDE-IT). L’étude GUIDE-IT examine une stratégie d’ajustement du traitement médical basée sur la réduction des niveaux de NP par rapport aux soins habituels, chez des patients souffrant d’insuffisance cardiaque à haut risque et présentant une dysfonction systolique ventriculaire gauche. Le critère d’évaluation principal est un composite d’hospitalisations pour insuffisance cardiaque ou de mortalité cardiovasculaire. Le recrutement prévu est de 1 100 patients, et la collecte finale des données pour le critère principal est attendue en septembre 2017 .
CONCLUSIONS
LeNT-proBNP et le BNP sont des biomarqueurs de l’insuffisance cardiaque chez les patients souffrant de dyspnée qui ont le potentiel d’améliorer la précision du diagnostic dans les urgences, d’accélérer et d’améliorer la gestion et les décisions d’admission, et finalement, d’améliorer les résultats et de réduire les coûts lorsqu’ils sont intégrés avec succès dans les parcours de soins . Des seuils diagnostiques ont été développés qui rendent cette intégration simple.
Les PNP devraient toujours être utilisés comme un complément à l’évaluation clinique, plutôt que comme un remplacement. Les laboratoires centraux et les autres parties prenantes devraient jouer un rôle clé dans le développement et la supervision des protocoles de test au point de service .
Les PN peuvent aider à indiquer le moment optimal pour la sortie du patient, et agir comme un outil pronostique pour informer le risque futur d’événements d’insuffisance cardiaque à la sortie du patient, ainsi que le succès de certains traitements de l’insuffisance cardiaque .
Le potentiel des PN pour guider l’up-titration du traitement de l’insuffisance cardiaque est soutenu par un ensemble croissant de preuves, et est actuellement évalué dans GUIDE-IT .

