US Pharm. 2017;42(4):HS16-HS20.
ABSTRACT: Las infecciones necrotizantes de los tejidos blandos (INN) son un tipo de infección bacteriana grave que requiere el reconocimiento y la intervención rápida de los médicos y cirujanos en combinación con un tratamiento antibiótico oportuno. Estas infecciones pueden tener una causa polimicrobiana, pero el Staphylococcus aureus resistente a la meticilina está implicado en la mayoría de los casos. En el tratamiento de las NSTI, el tiempo es esencial para evitar complicaciones como la amputación, y recientemente se han añadido nuevos fármacos a la lista de opciones de tratamiento. Estos nuevos antibióticos incluyen tedizolid (Sivextro), oritavancin (Orbactiv) y dalbavancin (Dalvance). En particular, la larga vida media de la dalbavancina y la oritavancina permite un régimen de dosis única o una dosis semanal.
La infección necrotizante de los tejidos blandos (INB) es un término más amplio que el de fascitis necrotizante porque, en la INB, la infección puede extenderse más allá de la fascia. Los términos coloquiales incluyen «bacterias carnívoras» e «infección carnívora». Este tipo de infección fue señalada por primera vez en el siglo V a.C. por Hipócrates, que la describió de la siguiente manera: «Muchos fueron atacados por la erisipela en todo el cuerpo cuando la causa excitante fue un accidente trivial… la carne, los tendones y los huesos se desprendieron en grandes cantidades… hubo muchas muertes.» 1 Desde entonces, se han utilizado otros términos descriptivos para caracterizar la INN, como «úlcera fagedaénica, fagedena gangrenosa, úlcera gangrenosa, úlcera maligna, úlcera pútrida o gangrena hospitalaria».2 El término gangrena se sigue utilizando, como en la gangrena de Fournier, que es la necrosis del perineo y el escroto.3
Epidemiología
El riesgo de INN sigue siendo bajo en general, con aproximadamente 1.000 casos al año en los Estados Unidos. Sin embargo, esta cifra puede estar aumentando, quizás debido a una mayor concienciación y reconocimiento del estado de la enfermedad, al aumento de la resistencia a los antibióticos o a una mayor capacidad de virulencia bacteriana.4
Etiología
Las INN se clasifican según su localización anatómica (por ejemplo, gangrena de Fournier), pero se producen con mayor frecuencia en las extremidades, el perineo y los genitales. Los organismos bacterianos causantes más comunes son el Staphylococcus aureus resistente a la meticilina (SARM), los organismos gramnegativos y los anaerobios, así como los estreptococos del grupo A (SGA).4
Presentación clínica y diagnóstico
La presentación inicial de los pacientes con una IVN puede imitar los síntomas asociados a la celulitis, incluidos el eritema, la hinchazón, la fiebre, la induración y el edema fuera del área de los cambios cutáneos.4 Los pacientes pueden describir un dolor similar al de un tirón muscular.5 Los síntomas que deben hacer sospechar al clínico de una INN son el dolor desproporcionado con respecto a los hallazgos en la exploración (al principio de la enfermedad), la presencia de bullas, la equimosis cutánea que precede a la necrosis de la piel, el gas dentro de los tejidos y la anestesia cutánea. Además, en comparación con los pacientes con diagnóstico de celulitis, la cronología de la infección en los pacientes con INN apunta a una progresión de la enfermedad mucho más rápida.4 Por lo tanto, en los pacientes en los que se sospecha que hay celulitis se debe descartar el diagnóstico de fascitis necrotizante.6 Para que se produzca una infección, las bacterias deben entrar en el torrente sanguíneo, normalmente a través de una herida incitante (una rotura en la superficie epitelial o de la mucosa), como un corte o arañazo menor, una picadura de insecto, una úlcera cutánea o una herida posquirúrgica; sin embargo, en ocasiones no se pueden identificar dichas lesiones. Los factores de riesgo para la INN incluyen un estado de inmunocompromiso (SIDA, terapia con esteroides), obesidad, abuso de alcohol, cáncer, diabetes mellitus, enfermedad vascular periférica, enfermedad renal, desnutrición y otras condiciones crónicas. El uso activo de drogas parenterales (inyección intravenosa o subcutánea de sustancias ilícitas) también se ha identificado como un factor de riesgo, sobre todo en el entorno urbano.7
Revisión de directrices
Las Directrices de Práctica de la Sociedad de Enfermedades Infecciosas de América (IDSA) de 2014 para el Diagnóstico y Manejo de las Infecciones de la Piel y los Tejidos Blandos contienen información sobre el manejo de todos los tipos de infecciones de la piel y los tejidos blandos, que van desde la simple celulitis hasta el carbunco cutáneo en individuos sanos y pacientes comprometidos. Dado que estas infecciones se producen en todos los grupos de edad, las directrices ofrecen recomendaciones tanto para los pacientes pediátricos como para los adultos. Una subsección de las directrices ofrece información relacionada con las ITSN. Las recomendaciones específicas para el tratamiento se basan en una clasificación que indica la fuerza de la evidencia para la recomendación de acuerdo con el sistema de clasificación de la IDSA/Servicio de Salud Pública de EE.UU. para clasificar las recomendaciones en las guías clínicas.6 La guía proporciona respuestas a 24 preguntas clínicas, incluyendo dos preguntas que están relacionadas con la NSTI.
La primera pregunta relacionada con la NSTI que se aborda en las guías es: ¿Cuál es la evaluación y el tratamiento preferidos de la fascitis necrotizante, incluida la gangrena de Fournier? La primera recomendación es la consulta quirúrgica inmediata en pacientes con infecciones agresivas con signos de toxicidad sistémica o si hay preocupación por la fascitis necrotizante o la gangrena gaseosa.6 A esto le siguen dos recomendaciones relacionadas con la terapia antibiótica. La terapia antimicrobiana inicial debe ser amplia para dar cobertura tanto a las infecciones por un solo organismo como por varios. Además, se recomienda la penicilina en combinación con clindamicina para la fascitis necrotizante por SGA documentada. Las tres recomendaciones tienen una calificación de fuerte con evidencia de baja calidad, lo que indica que los efectos deseables superan claramente cualquier efecto indeseable. Después de las recomendaciones, se ofrece una revisión de la evidencia, seguida de una revisión de las características clínicas más comunes, las causas microbiológicas (monomicrobianas frente a polimicrobianas), el diagnóstico y el tratamiento.
Una sección separada de las directrices se centra en el manejo de la NSTI clostridial de acuerdo con la siguiente pregunta: ¿Cuál es el enfoque adecuado para la evaluación y el tratamiento de la gangrena gaseosa clostridial o la mionecrosis? En primer lugar, debe realizarse una exploración quirúrgica urgente del lugar donde se sospecha la gangrena gaseosa y un desbridamiento del tejido afectado. Se sugiere una terapia antibiótica de amplio espectro a menos que exista una causa microbiológica definitiva. En el caso de la mionecrosis clostridial, se sugiere penicilina en combinación con clindamicina. Por último, no se recomienda la terapia con oxígeno hiperbárico. Todas estas sugerencias tienen una recomendación fuerte, y todas menos la recomendación quirúrgica tienen una calidad de evidencia baja (la recomendación quirúrgica tiene una calidad de evidencia moderada). Una revisión de las pruebas que rodean a estas recomendaciones concluye la sección sobre las NSTI.6
Además de diferenciarse de las infecciones cutáneas menos graves por su presentación clínica y otras manifestaciones sistémicas, las NSTI requieren un enfoque diferente del tratamiento. Hay muchas variedades de NSTI, pero el tratamiento antibiótico y el enfoque quirúrgico son similares para todos los tipos, y la intervención quirúrgica es el enfoque principal cuando se espera una NSTI. La mayoría de los pacientes requerirán múltiples visitas al quirófano hasta que ya no sea necesario el desbridamiento.6
Tratamiento farmacológico
La selección inicial de antibióticos debe abarcar agentes con actividad contra una amplia gama de organismos, incluidos los aerobios, el SARM y los anaerobios (TABLA 1).6 En la selección de antibióticos deben tenerse en cuenta factores específicos del paciente, como la exposición previa a los antibióticos, los estados de enfermedad concomitantes, la disfunción de órganos y las alergias. Como en el caso del tratamiento de la mayoría de las infecciones, una buena administración de antimicrobianos incluye la optimización de la terapia antibiótica al espectro más estrecho una vez que se ha identificado la causa microbiológica.
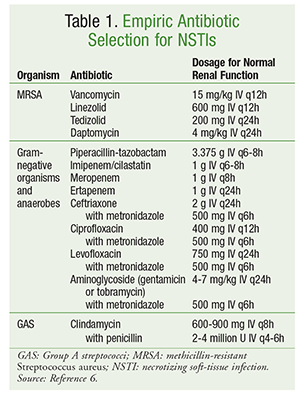
El tratamiento definitivo de la INM implica una variedad de agentes antibióticos. En el caso de las infecciones polimicrobianas, se suele continuar con una terapia antibiótica de amplio espectro. En presencia de infecciones causadas por GAS, deben utilizarse tanto la clindamicina como la penicilina. La adición de clindamicina suprime la producción de toxinas y citoquinas, y el uso de penicilina proporciona cobertura en caso de resistencia a la clindamicina en el SGA. Para las infecciones causadas por S aureus susceptibles a la meticilina, se prefiere el uso de nafcilina, oxacilina o cefazolina. Las infecciones por clostridios deben tratarse con clindamicina en combinación con penicilina. El tratamiento con antibióticos suele continuarse hasta que no sea necesario un nuevo desbridamiento, el paciente haya mostrado una mejora clínica y la fiebre haya estado ausente durante 48 a 72 horas.6
Desde la publicación de las directrices de la IDSA de 2014, se han aprobado varios antibióticos nuevos para su uso en el tratamiento de las infecciones complicadas de la piel y los tejidos blandos. Estos agentes son tedizolid (Sivextro), oritavancin (Orbactiv) y dalbavancin (Dalvance).
Tedizolid es un antibiótico de oxazolidinona similar a linezolid. Tiene una actividad fiable contra el SARM y otros organismos grampositivos multirresistentes. A diferencia de la dosificación diaria del linezolid, el tedizolid se administra en una sola dosis diaria, por vía oral o intravenosa. El tedizolid puede tener unos perfiles de efectos adversos e interacciones farmacológicas más favorables en comparación con el linezolid.8 Aunque el tedizolid se ha estudiado en el tratamiento de las infecciones bacterianas agudas de la piel y de las estructuras cutáneas, no se ha estudiado en la INN.
La dalbavancina y la oritavancina son lipoglicopéptidos aprobados para el tratamiento de las infecciones bacterianas agudas de la piel y de las estructuras cutáneas. Estos agentes son únicos porque tienen una vida media larga, lo que permite un régimen de dosis única o un régimen de una vez por semana. La dosis de dalbavancina debe reducirse en pacientes con un aclaramiento de creatinina <30 mL/minuto. La oritavancina no requiere ningún ajuste de dosis relacionado con la disfunción de órganos, pero no debe utilizarse en pacientes que reciben heparina porque prolonga artificialmente las pruebas de coagulación. La oritavancina también puede aumentar los efectos de los antagonistas de la vitamina K, como la warfarina.9 Ambos agentes han demostrado su eficacia en el tratamiento de las infecciones de la piel y de las estructuras de la piel, pero no se ha evaluado su uso en las infecciones necrotizantes.
Las terapias complementarias para la NSTI incluyen la inmunoglobulina intravenosa (IGIV) y la terapia con oxígeno hiperbárico. Se cree que la IGIV es beneficiosa debido a la posible neutralización de las toxinas producidas en las infecciones estreptocócicas. La reducción de estas toxinas podría disminuir parte de la insuficiencia orgánica, el shock y la destrucción tisular que a menudo se observan en las infecciones estreptocócicas.6 En el momento en que se publicaron las directrices de la IDSA (abril de 2014), un estudio observacional y un ensayo de Europa informaron de algunos éxitos con el uso de IGIV en las infecciones estreptocócicas.6 Sin embargo, debido a la falta de pruebas que respalden la eficacia, actualmente no se recomienda el uso de IGIV.
Un estudio más reciente describió la eficacia de la clindamicina y la IGIV contra las infecciones invasivas por SGA.10 Ochenta y cuatro pacientes cumplían los criterios de la enfermedad invasiva por SGA, y la IGIV se utilizó en 14 pacientes, incluidos ocho con fascitis necrotizante. La mortalidad fue menor en los pacientes tratados con clindamicina e IGIV, pero esta diferencia no fue significativa. Aunque no hubo una diferencia estadística en la mortalidad cuando se añadió IGIV a la clindamicina, los autores sugirieron que podría haber un posible beneficio en los adultos con una enfermedad más grave.10
La oxigenoterapia hiperbárica (HBOT) se ha defendido para el tratamiento de la gangrena gaseosa, pero su papel es controvertido.6 Los estudios de laboratorio han demostrado que los estados tisulares ricos en oxígeno ayudan a suprimir el crecimiento de Clostridium perfringens y a aumentar las defensas del huésped contra las células extrañas, pero faltan criterios para identificar a los pacientes que pueden beneficiarse y el momento adecuado para iniciar la terapia.6,11 Nada debería retrasar el desbridamiento quirúrgico urgente y la administración de antibióticos, ya que ambos son importantes para garantizar la supervivencia.6
Debido a que la mayoría de los estudios publicados eran pequeños y con poca potencia, se llevó a cabo un estudio para evaluar los datos sobre el uso de la OTHB de varios centros con instalaciones de OTHB.11 Durante un período de 3 años, 14 instalaciones de OTHB atendieron 1.583 casos de NSTI y proporcionaron OTHB adyuvante en 117 casos. El grupo de TOHB tuvo mayores costes y una mayor duración de la estancia hospitalaria que el grupo de control, pero tuvo una tasa de mortalidad hospitalaria significativamente menor (5% frente al 12%, respectivamente; P <.05). Cuando se tuvo en cuenta la gravedad de la enfermedad, los pacientes más graves de la OTH tuvieron tasas significativamente menores de mortalidad y complicaciones, pero no hubo diferencias en la duración de la estancia ni en los costes. Un análisis multivariante demostró que los pacientes que no recibieron OTHB tenían más probabilidades de morir durante la hospitalización (odds ratio, 10,6; IC del 95%: 5,2-25,1). Cada aumento de la gravedad de la enfermedad conllevaba un mayor riesgo de muerte.
Este estudio de 14 centros de OTHB parece mostrar una mejora de los resultados, especialmente en el caso de los pacientes más enfermos ingresados directamente en un centro con capacidad para proporcionar este tratamiento.11 Sin embargo, esto no disipa la controversia que rodea al uso de la OTHB, ya que esta investigación tenía varias limitaciones. El estudio se realizó de forma retrospectiva utilizando una base de datos administrativa de centros médicos académicos. Además, es posible que algunos centros tengan un tercero que sea propietario de las instalaciones de TOHB, lo que hace que los resultados sean menos generalizables a los pacientes de esas instituciones. Un ensayo aleatorio y controlado sería útil para determinar el beneficio final de esta terapia.
Complicaciones
La tasa de mortalidad asociada a la ITAN es de hasta el 30% al 70% en pacientes con fascitis necrotizante por SGA combinada con hipotensión e insuficiencia orgánica.6 Dado que el tratamiento implica múltiples visitas al quirófano, se notifican habitualmente grandes heridas y posibles amputaciones. Otras complicaciones, como la cirugía reconstructiva, la sepsis, las infecciones nosocomiales y el tiempo prolongado de cuidados críticos debido al desarrollo de un fallo orgánico multisistémico, son complicaciones frecuentes de la INN.12
La información sobre los efectos a largo plazo de la INN se recopiló a partir de entrevistas en profundidad a 18 supervivientes.12,13 Los investigadores descubrieron que la calidad de vida declarada se veía significativamente afectada por la función física y el dolor continuado. También se descubrió que el efecto de la experiencia en la familia y otras relaciones era significativo. Varios supervivientes describieron las consecuencias psicológicas a largo plazo de la enfermedad, incluyendo la depresión y el estrés postraumático.
Conclusión
Los farmacéuticos hospitalarios son muy adecuados para ayudar en el cuidado de los pacientes con INN, incluyendo la racionalización de la atención; la promoción de la administración de antimicrobianos; y las mejoras en los resultados clínicos, la reducción de costes, la minimización de complicaciones y los reingresos. Otras funciones del farmacéutico incluyen la identificación de los pacientes ideales para los agentes terapéuticos nuevos pero más caros (por ejemplo, la oritavancina) y el reconocimiento de las interacciones farmacológicas (es decir, los anticoagulantes) con estas clases de antibióticos.
1. Descamps V, Aitken J, Lee MG. Hippocrates on necrotising fasciitis. Lancet. 1994;344:556.
2. Loudon I. Necrotising fasciitis, hospital gangrene, and phagedena. Lancet. 1994;344:1416-1419.
3. Sarani B, Strong M, Pascual J, Schwab CW. Fascitis necrotizante: conceptos actuales y revisión de la literatura. J Am Coll Surg. 2009;208:279-288.
4. Hakkarainen TW, Kopari NM, Pham TN, Evans HL. Infecciones necrotizantes de tejidos blandos: revisión y conceptos actuales en el tratamiento, sistemas de atención y resultados. Curr Probl Surg. 2014;51:344-362.
5. CDC. Fascitis necrotizante: una enfermedad rara, especialmente para los sanos. www.cdc.gov/features/necrotizingfasciitis/. Consultado el 29 de noviembre de 2016.
6. Stevens DL, Bisno AL, Chambers HF, et al. Guías de práctica para el diagnóstico y manejo de infecciones de piel y tejidos blandos: Actualización 2014 de la Sociedad de Enfermedades Infecciosas de América. Clin Infect Dis. 2014;59:147-159.
7. Bosshardt TL, Henderson VJ, Organ CH Jr. Necrotizing soft-tissue infections. Arch Surg. 1996;131:846-852.
8. Kisgen JJ, Mansour H, Unger NR, Childs LM. Tedizolid: un nuevo antimicrobiano de oxazolidinona. Am J Health Syst Pharm. 2014;71:621-633.
9. Roberts KD, Sulaiman RM, Rybak MJ. Dalbavancina y oritavancina: un enfoque innovador para el tratamiento de las infecciones por grampositivos. Pharmacotherapy. 2015;35:935-948.
10. Carapetis JR, Jacoby P, Carville K, et al. Efectividad de la clindamicina y la inmunoglobulina intravenosa, y riesgo de enfermedad en los contactos, en las infecciones invasivas por estreptococos del grupo A. Clin Infect Dis. 2014;59:358-365.
11. Shaw JJ, Psoinos C, Ernhoff TA, et al. Not just full of hot air: hyperbaric oxygen therapy increases survival in cases of necrotizing soft tissue infections. Surg Infect (Larchmt). 2014;15:328-335.
12. Hakkarainen TW, Burkette Ikebata N, Bulger E, Evans HL. Ir más allá de la supervivencia como medida de éxito: comprender la experiencia del paciente en las infecciones necrotizantes de tejidos blandos. J Surg Res. 2014;192:143-149.
13. Miller LG, Perdreau-Remington F, Rieg G, et al. Fascitis necrotizante causada por Staphylococcus aureus resistente a la meticilina asociado a la comunidad en Los Ángeles. New Engl J Med. 2005;352:1445-1453.