Coautor: Kendrea L. Focht, Ph.D., C.Sc.D., CCC-SLP, CBIS
La evidencia, más que la opinión, debe guiar la toma de decisiones clínicas.1
Introducción
La complejidad de la deglución orofaríngea y de los trastornos de la deglución exige una evaluación precisa que se base en la comprensión del mecanismo fisiológico de la deglución, y que esté estandarizada en el protocolo, la interpretación, la presentación de informes y la comunicación general a lo largo del proceso de atención. El valor de la evaluación fisiológica es evidente cuando los resultados se combinan con factores del paciente, como la salud, la nutrición y la calidad de vida, y se relacionan con ellos. Además, la evaluación debe ser lo suficientemente rigurosa en cuanto a la formación, práctica en cuanto a la ejecución y vinculada a la acción clínica, específicamente al tratamiento basado en la evidencia, dirigido e individualizado. Estas características de la evaluación y los años de experiencia en el intento de interpretar los resultados de los médicos que utilizan amplias variaciones en las prácticas del estudio de deglución con bario modificado (MBSS, por sus siglas en inglés), sustentaron la motivación para el desarrollo del Perfil de Deterioro de la Deglución con Bario Modificado (MBSImP, por sus siglas en inglés).2 Los pacientes no deberían tener que someterse a múltiples exámenes a medida que los proveedores de atención médica cambian debido a la notificación ambigua de los resultados entre los centros, ni deberían experimentar exposiciones innecesarias a la radiación relacionadas con estudios prolongados que tienen un bajo rendimiento de diagnóstico clínico en el intento de replicar cada consistencia posible en la bandeja de comida de un paciente.
La MBSS es el método instrumental más utilizado para la evaluación de la función de la deglución orofaríngea por los logopedas (SLP) y los radiólogos, ya que permite la visualización indirecta del continuo funcional de la deglución en tiempo real.1 La MBSS es un procedimiento videofluoroscópico diseñado para permitir la observación de los movimientos fisiológicos rápidos e interdependientes de las estructuras orofaríngeas, laríngeas y esofágicas cervicales en relación con el flujo del bolo.3,4 La MBSS también incluye la observación del aclaramiento esofágico en posición vertical debido a las pruebas que apoyan las asociaciones entre la función orofaríngea y esofágica en pacientes disfágicos.5,6
El MBSImP es un enfoque estandarizado para la instrucción, la evaluación y el informe de la fisiología de la deglución y el deterioro de las observaciones fuera de línea de las imágenes videofluoroscópicas obtenidas durante un MBSS.2,7,8 El MBSImP fue desarrollado y probado durante un estudio de cinco años apoyado por los Institutos Nacionales de Salud (NIH/NIDCD) en más de 300 pacientes disfágicos (los detalles del estudio se describen en la publicación de 2008 en Dysphagia, y el texto completo está disponible en línea para el público en http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4217120/) y ha sido objeto de estudio durante 15 años.2 Los propósitos del enfoque MBSS y MBSImP en adultos son: 1) identificar y distinguir el tipo y la gravedad de la alteración fisiológica de la deglución; 2) proporcionar información sustitutiva en relación con los mecanismos sensoriomotores que contribuyen a la alteración de la deglución (p. ej., debilidad, sensibilidad, etc., que no pueden probarse directamente, sino que se infieren sobre la base de las pruebas); 3) determinar la presencia, la causa y la respuesta del paciente a la invasión de las vías respiratorias (penetración/aspiración); y 4) evaluar la respuesta y las adaptaciones del (de los) mecanismo(s) a las intervenciones que identifican los objetivos del tratamiento y guían el plan de atención del clínico.2,8
El programa de formación basado en la web, difundido por Northern Speech Services (http://www.northernspeech.com/MBSImP/), incluye formación estandarizada en fisiología de la deglución, desarrollo de habilidades y pruebas de fiabilidad (Figura 1).7 Nuestro equipo trabajó durante 2 años con socios industriales para construir animaciones fisiológicamente precisas derivadas de datos que reflejaran cada puntuación del MBSImP (72 representaciones) para facilitar la formación y mejorar el aprendizaje (Figura 2).7 Una vez que los médicos demuestran una puntuación fiable, se les permite introducir datos demográficos no identificados de los pacientes, los resultados del MBSImP, los resultados cualitativos comunicados por los pacientes y los comunicados por los médicos, y los objetivos específicos medibles (Figura 1).7 La base de datos no identificada, que cumple con la HIPPA, incluye funciones de consulta relativas a la recuperación fisiológica detallada y a los resultados a lo largo del tiempo en grupos de pacientes similares, la(s) respuesta(s) a la(s) intervención(es), los datos de mejora del rendimiento, y también genera informes automatizados a partir de las entradas de la marcación radial para importarlos a los sistemas de registros médicos electrónicos.7 El MBSImP es el primer registro internacional de datos de pacientes disfágicos que actualmente alberga más de 14.000 registros. Se están desarrollando métricas de gravedad y resultados basadas en un gran número de pacientes disfágicos para ayudar a los clínicos a convertir las medidas de resultados fisiológicos y comunicados por los pacientes en índices de gravedad con el fin de estratificar a los pacientes para la investigación clínica y la documentación de la facturación.
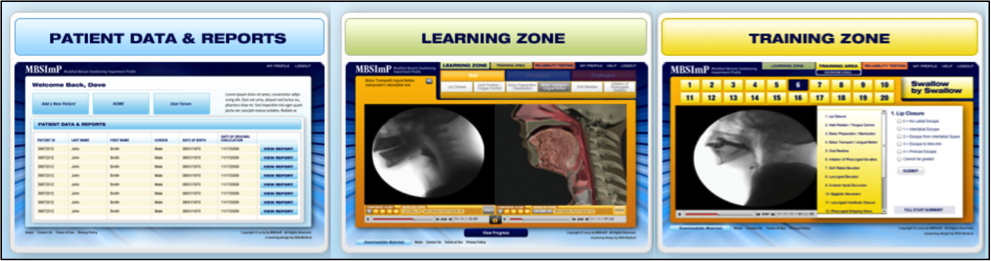 Figura 1. Programa de formación basado en la web y base de datos MBSImP de Northern Speech Services (disponible en http://www.northernspeech.com/MBSImP/).
Figura 1. Programa de formación basado en la web y base de datos MBSImP de Northern Speech Services (disponible en http://www.northernspeech.com/MBSImP/). 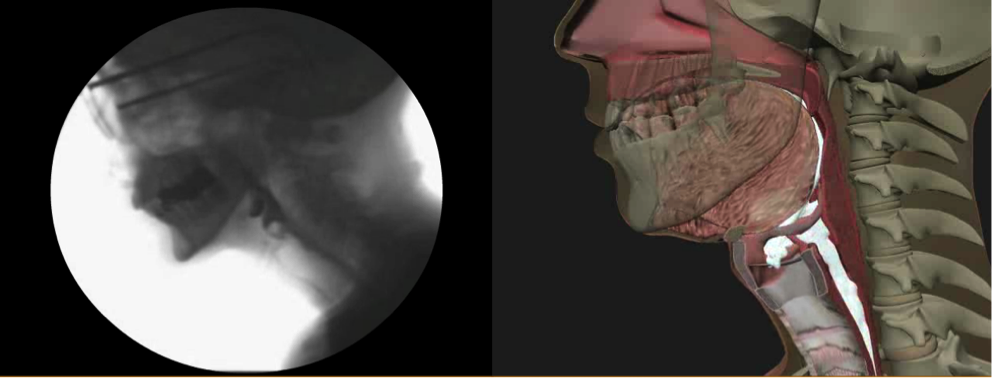 Figura 2. Ejemplo de imágenes videofluoroscópicas y animadas en 3D durante el aprendizaje en línea de MBSImP.
Figura 2. Ejemplo de imágenes videofluoroscópicas y animadas en 3D durante el aprendizaje en línea de MBSImP.
Importancia de la estandarización a la hora de prestar atención al paciente
En general, se ha demostrado que las prácticas estandarizadas en la atención sanitaria facilitan la seguridad del paciente, la continuidad de la atención al paciente, la notificación e interpretación inequívoca de los resultados y la mejora de los resultados clínicos.1 Se requiere una formación especializada y estandarizada que incluya la precisión y la fiabilidad de la medición, y la ejecución estandarizada de la evaluación y la interpretación para optimizar el resultado del diagnóstico.
El objetivo de la MBSS es determinar la causa fisiológica de la invasión de las vías respiratorias para que sirva de foco de intervención o restauración dirigida.8
La deglución no es diferente de cualquier otra prueba de la función fisiológica. De hecho, se podría argumentar que los resultados adquiridos por los clínicos inadecuadamente preparados y los MBSS mal ejecutados podrían conducir a resultados nefastos para el paciente que interfieren con la salud pulmonar, la nutrición y afectan significativamente a la salud y el bienestar general de los pacientes. El MBSImP es un enfoque basado en la evidencia que está centrado en el paciente y no en el clínico (es decir, «esto es lo que espero de este examen» frente a «así es como me gusta hacerlo/así es como siempre lo he hecho»). Las amplias variaciones en la práctica clínica ponen a los pacientes en mayor riesgo. El propósito de la MBSS es evaluar el mecanismo fisiológico del paciente utilizando un conjunto estandarizado de materiales de contraste seguros y adaptados, basados en evidencias de larga data, que simulan una gama de volúmenes y tareas que incluyen líquidos, semisólidos y sólidos que conducen a decisiones clínicas informadas y precisas con respecto al estado de la ingesta y/o la naturaleza de la ingesta oral.2,9,10 La MBSS no es una evaluación de la alimentación; la evaluación de la alimentación requiere el control de variables tales como los factores ambientales, la supervisión, la fatiga, etc.8 No es posible realizar una evaluación exhaustiva de la alimentación en unos pocos minutos mientras se expone al paciente a la radiación. Por lo tanto, un clínico capacitado puede juzgar cómo se adaptará el mecanismo de deglución a las intervenciones sin introducir múltiples ensayos de materiales no estandarizados durante la MBSS, lo que puede observarse a partir de las observaciones de seguimiento durante la hora de la comida o las sesiones de alimentación terapéutica.
Al utilizar el enfoque de la MBSImP, se prueban volúmenes y viscosidades variados de forma selectiva, ya que la evidencia apoya la existencia de modificaciones en la fisiología orofaríngea y esofágica utilizando materiales de contraste estandarizados (bario). En los países en los que no se dispone de materiales estandarizados, los clínicos formados en el enfoque de la MBSImP están trabajando para lograr la consistencia interna de los materiales de contraste que se administran durante la MBSS con el fin de optimizar la fiabilidad y la validez de los resultados de la prueba.
También debe hacerse todo lo posible para estandarizar la adquisición de datos radiográficos, el registro y los planos de visualización (vistas laterales y anteroposteriores).2,7,8 El clínico debe practicar la diligencia para tomar las medidas necesarias, pero razonables, para capturar el continuo de la deglución desde los labios hasta el esófago. El equipo fluoroscópico debe ser capaz de realizar una fluoroscopia continua o 30 pulsos por segundo.8 Trabajos anteriores de nuestro laboratorio han demostrado que la configuración de la fluoroscopia y las tasas de registro influyen en los detalles necesarios para la evaluación precisa de la fisiología de la deglución que posteriormente influyen en las decisiones de tratamiento.11 Cuando los clínicos están formados utilizando el enfoque MBSImP, la exposición media a la fluoroscopia es inferior a 3 minutos, lo que incluye la implementación de estrategias compensatorias y maniobras de deglución.12
Los clínicos deben mejorar su confianza en la ejecución y los resultados de la MBSS optimizando su comprensión del mecanismo de deglución y cómo se adapta a los distintos tipos de bolo y tareas de deglución. Esta confianza y comprensión mejoran cuando se implementa un enfoque sistemático y se evita que el énfasis de la evaluación se desvíe de la presencia o ausencia de aspiración (aunque es una información importante que forma parte integral de la MBSS que se discute más adelante).
Componentes fisiológicos de la deglución
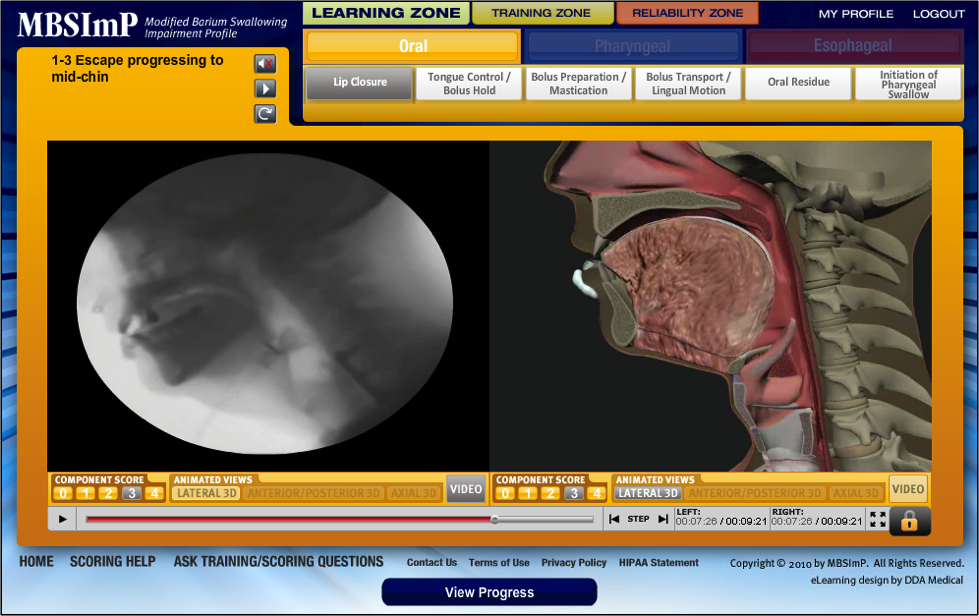
La MBSImP evalúa 17 componentes fisiológicos del deterioro de la deglución derivados de la evidencia disponible en la literatura científica y a través del consenso de expertos de un panel de 13 especialistas reconocidos internacionalmente en el campo de la deglución y los trastornos de la misma.2 Los 17 componentes se agruparon en 3 dominios funcionales de la deglución, y cada componente contribuye de forma única a la evaluación de la deficiencia general de la deglución.2,7,8 El dominio oral incluye componentes relacionados con la contención oral, la motilidad oral de la lengua y el aclaramiento oral del bolo.2,7,8 El dominio faríngeo comprende componentes relacionados con la protección de las vías respiratorias y el aclaramiento faríngeo del bolo. 2,7,8 El dominio esofágico incluye un componente -el despeje del bolo esofágico en el despeje vertical- que entra en el ámbito de la práctica de los SLP. 2,7,8 Un clínico entrenado es capaz de captar el deterioro mediante la observación de los componentes a través de los volúmenes de bolo/consistencias para formular una puntuación de impresión general para cada componente de la deglución.2,7,8 El MBSImP también fue diseñado para captar el deterioro incluso cuando todos los ensayos de deglución no son posibles durante el MBSS (por ejemplo, seguridad del paciente, orden del médico).2,7,8
Dominio oral
- Cierre de labios
- Control de la lengua durante la retención del bolo
- Preparación del bolo/masticación
- Transporte del bolo/movimiento lingual
- Residuo oral
- Inicio de la deglución faríngea
Dominio faríngeo
- Elevación del paladar blando
- Elevación laríngea
- Excursión hioidea anterior
- Movimiento epiglótico
- Cierre vestibular laríngeo
- Ola de desprendimiento laríngeo
- Contracción laríngea
- Apertura del segmento faringoesofágico
- Repliegue de la base de la lengua
- Residuo laríngeo
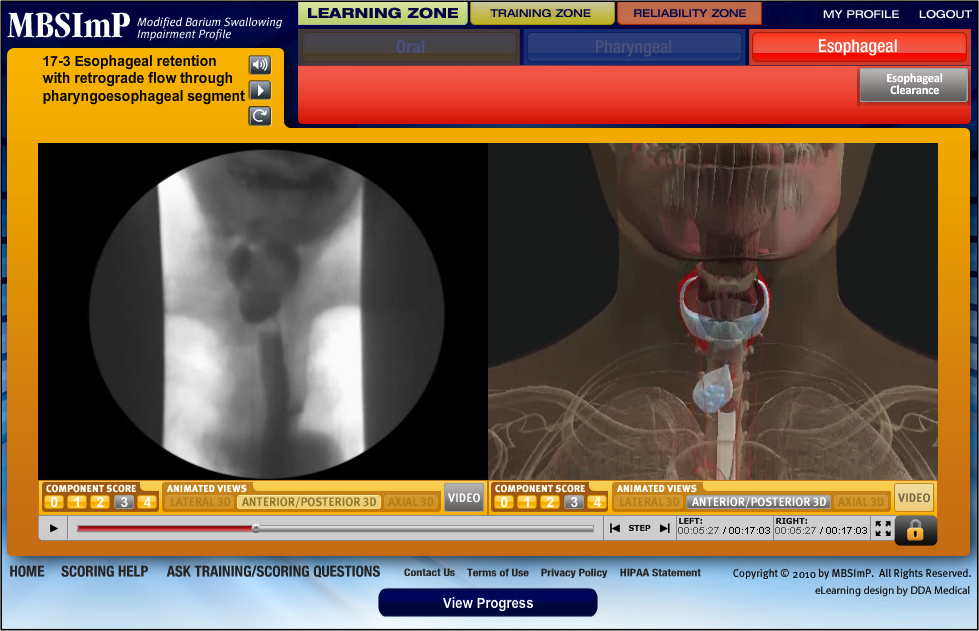
Dominio esofágico
- Despeje esofágico en posición vertical
Estos componentes fisiológicos han sido y continúan siendo probados para su asociación con otros factores importantes, como la salud general, la ingesta oral, el estado nutricional y la calidad de vida.2 Las pruebas pasadas y nuevas respaldan la relevancia de las puntuaciones de los componentes del MBSImP para la función de deglución del paciente. Se necesitan grandes cohortes de pacientes, una investigación cuidadosa y un análisis estadístico multivariante para llevar a cabo dichos estudios, que están en curso en nuestros laboratorios.
Comentario sobre la aspiración
La MBSS no es una «prueba de aprobado o suspenso» basada en la presencia o ausencia de aspiración (es decir, la entrada de material ingerido en las vías respiratorias).8 La aspiración no es una medida necesaria ni suficiente de la alteración de la deglución, ya que puede existir una alteración sin que se observe una aspiración acompañante durante una MBSS.8 El objetivo de la MBSS es determinar la causa fisiológica de la invasión de las vías respiratorias para que sirva de foco de intervención o restauración.8 Dado que las puntuaciones no se incluyen en las métricas de puntuación de la MBSImP, se recomienda utilizar la Escala de Penetración-Aspiración (PAS)13 validada junto con la MBSImP para captar esta información relativa a la seguridad de la deglución y debe evaluarse en conjunto.1,7,8
Conclusión
Hasta la fecha, aproximadamente 3.000 clínicos y 5.000 estudiantes de postgrado están actualmente inscritos en el programa de formación online del MBSImP. Los usuarios formados y registrados se encuentran en los 50 estados de Estados Unidos, en 10 provincias de Canadá y en otros 17 países del mundo. Los programas de posgrado de logopedia que utilizan el MBSImP en sus cursos de disfagia llegaron a 80 en 2014. La evaluación de la fisiología de la deglución orofaríngea debe ser llevada a cabo por clínicos con formación similar y credenciales de programas con planes de estudios estandarizados que incluyan una evaluación rigurosa de la competencia. El MBSImP es un enfoque estandarizado para la instrucción, la evaluación y la presentación de informes de deterioro fisiológico de la deglución basado en las observaciones durante un MBSS – todos los cuales son necesarios para capturar y comunicar el complejo proceso que ocurre durante la deglución normal y deteriorada.
Acerca de los autores
Bonnie Martin-Harris, Ph.D., CCC-SLP, BCS-S, ASHA Fellow es profesora del Departamento de Otorrinolaringología-Cirugía de Cabeza y Cuello de la Facultad de Medicina y del Departamento de Ciencias de la Salud e Investigación de la Facultad de Profesiones de la Salud de la Universidad Médica de Carolina del Sur (MUSC). Es directora del Instituto Evelyn Trammell de Voz y Deglución de la MUSC. También es directora del programa de doctorado en Ciencias de la Salud y la Rehabilitación de la MUSC. Actualmente, es la editora asociada de la revista Dysphagia y anteriormente fue editora asociada del Journal of Speech-Language-Hearing Research. Fue presidenta de la Sociedad de Investigación sobre la Disfagia y presidenta de la Junta Especializada en Trastornos de la Deglución (BCS-S). Su investigación ha sido y es financiada por los Institutos Nacionales de la Sordera y Otros Trastornos de la Comunicación (NIH/NIDCD) y Asuntos de los Veteranos (VA RR&D).
Divulgaciones: La investigación y el desarrollo de MBSImP fueron financiados en parte por NIH/NIDCD, Bracco Diagnostics y la Fundación Mark y Evelyn Trammell. La Dra. Martin-Harris también recibe derechos de autor y honorarios por conferencias de Northern Speech Services. Recibe un salario del MUSC, y actualmente recibe subvenciones de NIH/NIDCD y del VA.
Kendrea L. Focht, Ph.D., C.Sc.D., CCC-SLP, CBIS es investigadora científica de la salud en el Ralph H. Johnson Veterans Affairs Medical Center y becaria postdoctoral en el Departamento de Otorrinolaringología-Cirugía de Cabeza y Cuello de la Facultad de Medicina de la Medical University of South Carolina (MUSC). También es patóloga del habla y el lenguaje (SLP) en el Instituto Evelyn Trammell de Voz y Deglución de MUSC. Su investigación está actualmente financiada por el Departamento de Asuntos de los Veteranos (VA RR&D).
Disclosures: La Dra. Focht recibe un salario del MUSC y de la Autoridad del Hospital Universitario Médico. El VA financia actualmente su investigación.
- Agencia para la investigación de la calidad sanitaria. Translating research into practice (TRIP)-II. Fact sheet. Rockville, MD; 2001.
- Martin-Harris B, Michel Y, Brodsky MB, et al. MBS Measurement Tool of Swallow Impairment-MBSImp: Establishing a Standard. Dysphagia. 2008;23:392-405.
- Logemann JA. Manual para el estudio videofluorográfico de la deglución. 2nd ed. Austin, TX: PRO-ED, Inc.; 1993.
- Logemann JA. Evaluación y tratamiento de los trastornos de la deglución. 2nd ed. Austin, TX: PRO-ED, Inc.; 1998.
- Gullung J, Hill EG, Castell DO, Martin-Harris B. Oropharyngeal and esophageal swallowing impairment: Asociación y valor predictivo del Modified Barium Swallow Impairment ProfileTM© y de la manometría combinada de impedancia intraluminal-esofágica multicanal. Ann Oto Rhinol Laryngol. 2012;121(11):738-745.
- Allen JE, White C, Leonard R, Belafsky PC. Comparación de los hallazgos de la pantalla esofágica en la videofluoroscopia con los resultados del esofagrama completo. Head Neck. 2012;34(2):264-269.
- Servicios del habla del norte. Perfil de deterioro de la deglución de bario modificada. https://www.mbsimp.com. Consultado el 4 de febrero de 2015.
- Martin-Harris B. Standardized training in swallowing physiology: evidence-based assessment using the Modified Barium Swallowing Impairment Profile approach. Gaylord, MI: Northern Speech Services, Inc; En prensa.
- Logemann JA, Gensler G,…,Miller Gardner PJ. Un estudio aleatorio de tres intervenciones para la aspiración de líquidos finos en pacientes con demencia o enfermedad de Parkinson. J Speech Lang Hear Res. 2008;51(1):173- 183.
- Robbins J, Gensler G,…Miller Gardner PJ. Comparación de 2 intervenciones para la aspiración de líquidos en la incidencia de la neumonía: un ensayo aleatorio. Ann Intern Med. 2008;148(7):509-518.
- Bonilha HS, Blair J Carnes B, Huda W, Humphries K, McGrattan K, Michel Y, Martin-Harris B. Preliminary investigation of the effect of pulse rate on judgments of swallowing impairment and treatment recommendations. Dysphagia. 2013;28(4):528-538.
- Bonilha HS, Humphries, K, Blair J, Hill EG, McGrattan K, Carnes B, Huda W, Martin-Harris B. Tiempo de exposición a la radiación durante la MBSS: influencia de la gravedad del deterioro de la deglución, el diagnóstico médico, la experiencia del clínico y el uso del protocolo estandarizado. Dysphagia. 2013;28(1):77-85.
- Rosenbek JC, Robbins JA, Roecker EB, Coyle JL, Wood JL. Una escala de penetración-aspiración. Dysphagia. 1996;11:93-98.