Einleitung
Spina bifida ist ein variabler Defekt, bei dem der Wirbelbogen der Wirbelsäule entweder unvollständig ausgebildet ist oder fehlt. Der Begriff Bifida leitet sich vom lateinischen Wort Bifidus ab, was so viel wie „in zwei Teile geteilt“ bedeutet. Sie wird als Defekt des Neuralrohrs eingestuft (d. h. der embryonalen Struktur, aus der sich das Rückenmark und das Gehirn entwickeln). Die Erscheinungsformen von Neuralrohrdefekten reichen von Totgeburten bis hin zu zufälligen Röntgenbefunden einer Spina bifida occulta. Der Begriff Myelodysplasie wurde als Synonym für Spina bifida verwendet. Läsionen treten am häufigsten in der Lenden- und Sakralregion auf, können aber überall entlang der gesamten Wirbelsäule gefunden werden. Es handelt sich um eine behandelbare Rückenmarksfehlbildung, die in unterschiedlichen Schweregraden auftritt.
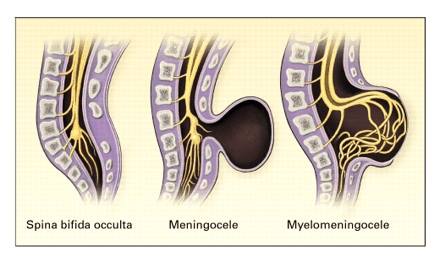
Arten der Spina bifida
Spina bifida occulta: Sie kann ohne neurologische Ausfälle auftreten.
Meningozele: Eine zystische Schwellung der Dura und Arachnoidea, die durch den Spina bifida-Defekt in den Wirbelbogen hineinragt.
Meningomyelozele: Wenn sich Rückenmarksgewebe in die Meningozele hinein erstreckt.
Myeloschisis: Wenn das Rückenmark an der Oberfläche des Rückens freiliegt, spricht man von einer Myeloschisis
Embryologie
Neuralrohrdefekte treten zwischen dem 17. und 30. Tag der Schwangerschaft auf. Wenn sich der hintere Wirbelbogen und das darüber liegende Gewebe nicht normal ausbilden, können das normale Rückenmark und die Hirnhäute durch den Defekt hervortreten und eine Meningomyelozele (MMC) verursachen.Wenn der Wirbelbogen nicht normal wächst und verschmilzt und das Rückenmark und die Hirnhäute nicht gestört werden, entsteht eine Spina bifida occulta.
Pathophysiologie
MMC ist mit einer abnormen Entwicklung des kranialen Neuralrohrs verbunden, die zu mehreren charakteristischen ZNS-Anomalien führt. Die Chiari-Fehlbildung vom Typ II ist durch eine Kleinhirnhypoplasie und eine mehr oder weniger starke Verlagerung des unteren Hirnstamms nach kaudal in den oberen Halswirbelkanal durch das Foramen magnum gekennzeichnet. Diese Fehlbildung behindert den Fluss und die Absorption von Liquor und verursacht einen Hydrocephalus, der bei mehr als 90 % der Kinder mit MMC auftritt. Zu den zahlreichen weiteren assoziierten Fehlbildungen des Nervensystems gehören Syringomyelie, Diastematomyelie und Agenesie des Corpus callosum. Zu den nicht-neurologischen Assoziationen gehören Fehlbildungen der Wirbelsäule, Hydronephrose, Herzfehler und gastrointestinale Anomalien.
Epidemiologie
Es gibt Unterschiede in der Inzidenz zwischen einigen rassischen Populationen. Die Inzidenz von MMC in Amerika: 1,1 von 1000 Geburten. Die derzeitige Inzidenz in Amerika liegt bei etwa 0,6 pro 1000, und es gibt gute Belege dafür, dass diese Zahl stetig abnimmt. Die Fälle bei Afroamerikanern betragen oft ein Drittel der Fälle bei weißen Amerikanern, während die Fälle bei Hispanoamerikanern zwei- bis dreimal so hoch sind.1 Fall von 10.000 wird aus Finnland gemeldet und 5 von 1000 aus Nordirland 5. In den USA gibt es mindestens 2000 Fälle pro Jahr
Ätiologie
Das Risiko, dass ein Erwachsener mit MMC ein Kind mit einem Neuralrohrdefekt bekommt, beträgt 5 %. Frauen mit niedrigen Folatwerten in den Erythrozyten während der Frühschwangerschaft haben ein bis zu 6-fach höheres Risiko, ein Kind mit einem Neuralrohrdefekt zu bekommen. Intrauterine Exposition gegenüber Antiepileptika, insbesondere Valproat und Carbamazepin, sowie gegenüber Medikamenten, die zur Auslösung des Eisprungs verwendet werden. Weitere Risikofaktoren für MMC sind mütterliche Fettleibigkeit, Hyperthermie (als Folge von mütterlichem Fieber oder fieberhaften Erkrankungen oder der Nutzung von Saunen, Whirlpools oder Solarien) und mütterlicher Durchfall.
Diagnostische Verfahren
Die Messung des mütterlichen Serum-α-Fetoprotein-Spiegels (MSAFP) ist ein gängiger Screening-Test. Ist der Wert erhöht, was darauf hindeutet, dass ein Teil des Fötus nicht von der Haut bedeckt ist, wird dieser Screening-Test durch eine detaillierte Ultraschalluntersuchung ergänzt. Durch Ultraschalluntersuchungen können 92 % der Neuralrohrdefekte diagnostiziert werden. Mütter mit erhöhten MSAFP-Werten und einem normal erscheinenden Ultraschallbild können durch eine Fruchtwasseruntersuchung auf das Vorhandensein erhöhter Acetylcholinesterase-Werte im Fruchtwasser untersucht werden.
Outcome Measures
Das Functional Independence Measure (FIM) ist das am weitesten akzeptierte funktionelle Maß. Der FIM besteht aus 18 Skalen, die mit Werten von 1 bis 7 bewertet werden; höhere Zahlen bedeuten eine größere Fähigkeit. Zu den anderen gehören der Child Health Questionnaire (CHQ) und der Barthel-Index (BI).
Behandlung / Eingriffe
In der Regel erfolgt die Operation innerhalb der ersten Lebenstage, um den Rückenmarksdefekt zu schließen. Es ist auch wichtig, eine Infektion und ein zusätzliches Trauma des freiliegenden Gewebes zu verhindern. Weitere Operationen können erforderlich sein, um andere Probleme an den Füßen, der Hüfte oder der Wirbelsäule zu behandeln. Bei Menschen mit Hydrocephalus sind ebenfalls weitere Operationen erforderlich, da der Shunt ersetzt werden muss. Aufgrund der Darm- und Blasenprobleme, die häufig durch den Neuralrohrdefekt verursacht werden, kann eine Katheterisierung erforderlich sein.
Die MOMS-Studie (Management of Myelomeningocele Study) ist eine von den NIH gesponserte, multizentrische klinische Studie, die 2002 begann, um zu untersuchen, was die beste Behandlung für eine Myelomeningozele ist – eine fetale Operation oder eine chirurgische Reparatur nach der Geburt.
Die Ergebnisse der klinischen Studie zeigten, dass eine pränatale Operation die Notwendigkeit, Flüssigkeit aus dem Gehirn abzuleiten (Shunt), signifikant reduziert, die geistige Entwicklung und die motorischen Funktionen verbessert und die Wahrscheinlichkeit erhöht, dass ein Kind ohne fremde Hilfe gehen kann. Die MOMS-Studie hat bewiesen, dass einige der Faktoren, die zu Problemen wie Chiari-II-Fehlbildungen und Hydrocephalus führen, sich erst in der zweiten Hälfte der Schwangerschaft entwickeln. Eine frühzeitige Schließung des Rückens des Fötus kann es ermöglichen, dass ein Teil der Nervenfunktion während der Schwangerschaft wiederhergestellt wird und die Entwicklung dieser ernsten Erkrankung sogar rückgängig gemacht werden kann.
Physiotherapeutisches Management
Ein multidisziplinärer Ansatz bei der Behandlung von Patienten mit MMC ist für erfolgreiche Ergebnisse von wesentlicher Bedeutung. Der Patient sollte so früh wie möglich nach der Geburt untersucht werden. In verschiedenen Stadien wird sich der Schwerpunkt der Physiotherapie entsprechend den sich ändernden Bedürfnissen des Patienten ändern. Eine regelmäßige Überprüfung ist unerlässlich, um den Bedürfnissen der Patienten gerecht zu werden. Eltern und Betreuer sollten in die Pflege des Patienten einbezogen werden.
- KLINISCHES PRÄSENTIEREN – Bei MMC kann folgendes beobachtet werden.Schlaffe oder spastische Lähmung der unteren Gliedmaßen, Harn- und/oder Stuhlinkontinenz, Hydrozephalus, schlechte Rumpfkontrolle, muskuloskelettale Komplikationen, Skoliose, Hüftdysplasie, Hüftluxation, Hüft-/Kniekontraktur, Klumpfuß, Muskelatrophie
- PHYSIKALISCHE BEURTEILUNG- Bei der körperlichen Beurteilung kann Folgendes beobachtet werden.
- Offene Wunde
- Deformitäten
- Hautanomalien
- Empfindung
- Muskeltonus
- Muskelkraft
- Bewegungsumfang
- Kontrakturen
- Verrenkungen
- Meilensteine der Entwicklung
- PFLEGEPLAN
- Deformitäten verhindern/korrigieren
- Physiologische Eigenschaften von Gelenken und Muskeln erhalten/verbessern
- Normale motorische Entwicklung überwachen
- Eltern informieren, Betreuungspersonen
- Förderung und Maximierung der unabhängigen Mobilität
- Förderung der Teilnahme an regelmäßiger körperlicher Aktivität
- BEHANDLUNGSMITTEL
- Serienguss (CTEV)
- Passive Mobilisierung, abgestufte Übungen und Dehnungen.
- Taktile Stimulation
- Gleichgewicht & Rumpfkontrollübungen
- Positionierung
- Orthesen & Hilfsmittel
- Elternaufklärung: Die Eltern sollten über den Zustand, den Fortschritt und die Prognose des Kindes aufgeklärt und in die Behandlungsplanung und die Heimprogramme einbezogen werden. Seriengüsse für CTEV.
Komplikationen
Zu den häufigen Komplikationen von MMC gehören die folgenden.
- Beeinträchtigung der Fortpflanzungsorgane
- Neurogene Blase: Die große Mehrheit der Kinder mit MMC hat eine neurogene Blase.
- Nur 5,0% bis 7,5% der MMC-Population haben eine normale urologische Funktion.
- Neurogener Darm: Traditionelle Darmkontinenz liegt bei etwa 10 % der Kinder mit MMC vor.
- Muskuloskelettale Komplikationen.
- Psychosoziale Probleme: Vulnerable Child Syndrome (Syndrom des verletzlichen Kindes).
- Druckgeschwüre
- Lernbehinderungen
Neurochirurgische Komplikationen
- Wundinfektionsraten von 7% bis 12%
- Hydrozephalus; Sehbehinderung
- Ventrikulitis: Niedriger späterer IQ
- Shuntversagen
- 5% – 32% der Säuglinge mit MMC weisen Anzeichen einer Chiari-Kompression auf, was sie zur häufigsten Todesursache bei Patienten mit MMC macht
- Die Chiari-Kompression kann jederzeit auftreten, eine Präsentation im ersten Lebensjahr ist mit einer Sterblichkeit von bis zu 50% verbunden.
- Chronische Kopfschmerzen sind das am häufigsten berichtete Symptom.
- Adipositas – Adipositas ist bei Kindern mit MMC weit verbreitet. Je höher die Läsion entlang der Wirbelsäule liegt, desto höher ist ihr Anteil an Körperfett. Bei Kindern mit L1-L3-Läsionen ist die Auswirkung der zunehmenden Fettleibigkeit ein entscheidender Faktor für den Verlust der Gehfähigkeit.Typischerweise erreichen Kinder mit MMC ihre maximale Gehfähigkeit im Alter von 10 Jahren. Im Laufe der nächsten 10 Jahre nehmen die Funktionen dann langsam ab. Die Kinder, die mehr gehen, haben einen geringeren Anteil an Körperfett.
Schlussfolgerung
Ungefähr 90 % der mit Spina Bifida geborenen Kinder werden heute erwachsen, etwa 80 % haben eine normale Intelligenz, und etwa 75 % treiben Sport und machen andere lustige Dinge. Die meisten sind gut in der Schule, und viele treiben Sport.
Eine Querschnittsstudie (August 2020) eines multidisziplinären Teams, in der Gesundheitsprobleme und Lebensbedingungen in einer Kohorte von Erwachsenen mit Spina bifida beschrieben werden, deutet auf eine höhere Prävalenz von Harn- und Stuhlinkontinenz, Schmerzen und Übergewicht bei Erwachsenen mit Spina bifida hin. Personen mit dieser Erkrankung, die älter als 46 Jahre sind, hatten weniger komplizierte medizinische Erkrankungen, bessere körperliche und kognitive Funktionen sowie eine höhere Bildung, ein unabhängiges Leben und eine stärkere Teilhabe an der Gesellschaft, während Personen < 46 Jahre mehr sekundäre Erkrankungen wie Hydrozephalus, Chiari-II-Malformation, Tethered-Cord-Symptome und Latexallergie aufwiesen.
- 1.0 1.1 Lundy-Ekman L (2007). Neuroscience: Fundamentals for Rehabilitation. 3rd edition. St. Louis: Saunders, 2007
- 2.00 2.01 2.02 2.03 2.04 2.05 2.06 2.07 2.08 2.09 2.10 2.11 2.12 2.13 2.14 Spina bifida: Hintergrund, Pathophysiologie, Ätiologie . Emedicine.medscape.com. 2019 . Verfügbar unter: http://emedicine.medscape.com/article/311113-overview
- 4. Burke R, Liptak G. Providing a Primary Care Medical Home for Children and Youth With Spina Bifida. PEDIATRICS. 2011;128(6):e1645-e1657.
- Fletcher JM, Copeland K, Frederick JA (2005). Spinales Läsionsniveau bei Spina bifida: eine Quelle für neurale und kognitive Heterogenität. Journal of Neurosurgery. 102(3 Suppl):268-79
- 5.0 5.1 5. Shin M, Besser L, Siffel C, Kucik J, Shaw G, Lu C et al. Prevalence of Spina Bifida Among Children and Adolescents in 10 Regions in the United States. PEDIATRICS. 2010;126(2):274-279.
- 6.0 6.1 6. Canfield M, Ramadhani T, Shaw G, Carmichael S, Waller D, Mosley B et al. Anencephaly and spina bifida among Hispanics: Mütterliche, soziodemografische und Akkulturationsfaktoren in der National Birth Defects Prevention Study. Birth Defects Research Part A: Clinical and Molecular Teratology. 2009;85(7):637-646.
- 7. McLone D, Knepper P. The Cause of Chiari II Malformation: A Unified Theory. Pediatric Neurosurgery. 1989;15(1):1-12.
- 8. McDonnell G, McCann J. Fragen des medizinischen Managements bei Erwachsenen mit Spina bifida. Child’s Nervous System. 2000;16(4):222-227.
- 9.0 9.1 Campbell, SK, Linden, DW, Palisano RJ (2000). Physiotherapie für Kinder (2. Auflage). Philadelphia, PA: W.B. Saunders.
- Bendt M, Gabrielsson H, Riedel D, Hagman G, Hultling C, Franzén E, Eriksson M, Seiger Å. Adults with spina bifida: Eine Querschnittsstudie zu Gesundheitsfragen und Lebensbedingungen. Brain and Behavior. 2020 Aug;10(8):e01736.