Co-Autorin: Kendrea L. Focht, Ph.D., C.Sc.D., CCC-SLP, CBIS
Evidenz statt Meinung sollte die klinische Entscheidungsfindung leiten.1
Einführung
Die Komplexität des oropharyngealen Schluckens und der Schluckstörungen erfordert eine genaue Beurteilung, die auf dem Verständnis des physiologischen Schluckmechanismus beruht und in Bezug auf Protokoll, Interpretation, Berichterstattung und Gesamtkommunikation in der gesamten Versorgung standardisiert ist. Der Wert der physiologischen Beurteilung wird deutlich, wenn die Ergebnisse mit Patientenfaktoren wie Gesundheit, Ernährung und Lebensqualität kombiniert und in Beziehung gesetzt werden. Darüber hinaus sollte die Bewertung in der Ausbildung hinreichend streng sein, in der Durchführung praktisch sein und mit klinischen Maßnahmen verknüpft werden, insbesondere mit einer evidenzbasierten, gezielten und individuellen Behandlung. Diese Beurteilungsmerkmale und die jahrelange Erfahrung mit dem Versuch, die Ergebnisse von Klinikern zu interpretieren, die sehr unterschiedliche Praktiken bei der modifizierten Barium-Schluckstudie (MBSS) anwenden, waren der Grund für die Entwicklung des modifizierten Barium-Schluck-Beeinträchtigungsprofils (MBSImP).2 Die Patienten sollten sich nicht mehreren Untersuchungen unterziehen müssen, wenn sie den Gesundheitsdienstleister wechseln, weil die Ergebnisse in den verschiedenen Einrichtungen nicht eindeutig sind, und sie sollten auch nicht unnötigen Strahlenbelastungen ausgesetzt werden, die mit langwierigen Untersuchungen verbunden sind, die einen geringen klinischen diagnostischen Nutzen haben, weil versucht wird, jede mögliche Konsistenz auf dem Essenstablett eines Patienten zu replizieren.
Der MBSS ist die am häufigsten verwendete instrumentelle Methode zur Beurteilung der oropharyngealen Schluckfunktion durch Sprachpathologen (SLP) und Radiologen, da sie eine indirekte Visualisierung des funktionellen Kontinuums des Schluckens in Echtzeit ermöglicht.1 Der MBSS ist ein videofluoroskopisches Verfahren, das die Beobachtung der schnellen, voneinander abhängigen physiologischen Bewegungen von Oropharynx-, Larynx- und zervikalen Ösophagusstrukturen im Verhältnis zum Bolusfluss ermöglicht.3,4 Der MBSS umfasst auch die Beobachtung der Ösophagus-Clearance in aufrechter Position, da es Hinweise auf Zusammenhänge zwischen Oropharynx- und Ösophagusfunktion bei dysphagischen Patienten gibt.5,6
Das MBSImP ist ein standardisierter Ansatz für die Anleitung, Bewertung und Meldung der Schluckphysiologie und -beeinträchtigung anhand von Offline-Beobachtungen von videofluoroskopischen Bildern, die während einer MBSS aufgenommen wurden.2,7,8 Der MBSImP wurde im Rahmen einer fünfjährigen, von den National Institutes of Health (NIH/NIDCD) unterstützten Studie an über 300 Dysphagie-Patienten entwickelt und getestet (die Einzelheiten der Studie sind in der 2008 erschienenen Publikation in Dysphagia beschrieben, und der Volltext ist online unter http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4217120/ für die Öffentlichkeit zugänglich) und ist seit 15 Jahren Gegenstand von Studien.2 Die Ziele des MBSS- und MBSImP-Ansatzes bei Erwachsenen sind: 1) die Art und den Schweregrad der physiologischen Schluckstörung zu identifizieren und zu unterscheiden; 2) Ersatzinformationen über sensomotorische Mechanismen zu liefern, die zur Schluckstörung beitragen (z. B. Schwäche, Empfindung usw., die nicht direkt getestet werden können, sondern auf der Grundlage von Beweisen abgeleitet werden); 3) das Vorhandensein, die Ursache und die Reaktion des Patienten auf die Invasion der Atemwege (Penetration/Aspiration) zu bestimmen; und 4) die Reaktion und die Anpassungen des/der Mechanismus(e) auf Interventionen zu bewerten, die Behandlungsziele identifizieren und den Behandlungsplan des Arztes leiten.2,8
Das webbasierte Schulungsprogramm, das von Northern Speech Services (http://www.northernspeech.com/MBSImP/) verbreitet wird, umfasst standardisierte Schulungen zur Schluckphysiologie, zur Entwicklung von Fertigkeiten und zur Prüfung der Zuverlässigkeit (Abbildung 1).7 Unser Team hat zwei Jahre lang mit Partnern aus der Industrie zusammengearbeitet, um physiologisch genaue Animationen zu erstellen, die aus Daten abgeleitet wurden, die jeden MBSImP-Score (72 Darstellungen) widerspiegeln, um die Schulung zu erleichtern und das Lernen zu verbessern (Abbildung 2).7 Sobald die Kliniker eine zuverlässige Bewertung vorweisen können, ist es ihnen gestattet, anonymisierte demografische Patientendaten, MBSImP-Ergebnisse, vom Patienten und von der Klinik berichtete qualitative Ergebnisse und spezifische messbare Ziele einzugeben (Abbildung 1).7 Die HIPPA-konforme, anonymisierte Datenbank umfasst Abfragefunktionen zu detaillierten physiologischen Erholungswerten und Ergebnissen im Zeitverlauf in ähnlichen Patientengruppen, zu Reaktionen auf Interventionen, zu Daten zur Leistungsverbesserung und generiert außerdem automatische Berichte aus Radialzifferblatt-Eingaben, die in elektronische Krankenaktensysteme importiert werden können.7 Die MBSImP ist der erste internationale Datensatz für Dysphagie-Patienten, der derzeit über 14.000 Datensätze umfasst. Schweregrad- und Ergebnismetriken, die auf einer großen Anzahl von Dysphagie-Patienten basieren, werden derzeit entwickelt, um Kliniker bei der Umwandlung von physiologischen und vom Patienten berichteten Ergebnismaßen in Schweregrad-Indizes zum Zwecke der Patientenstratifizierung für die klinische Forschung und die Abrechnungsdokumentation zu unterstützen.
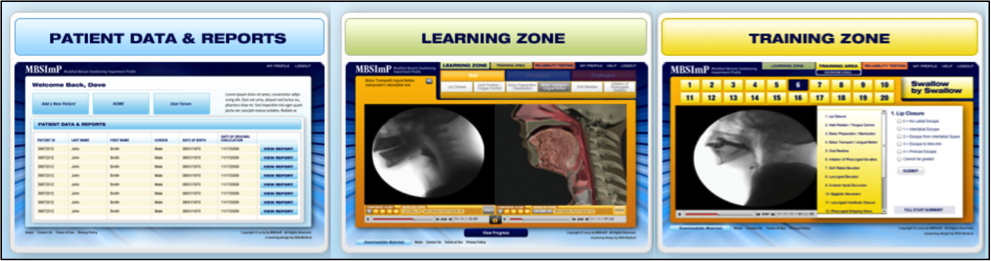 Abbildung 1. Webbasiertes MBSImP-Schulungsprogramm und Datenbank von Northern Speech Services (verfügbar unter http://www.northernspeech.com/MBSImP/).
Abbildung 1. Webbasiertes MBSImP-Schulungsprogramm und Datenbank von Northern Speech Services (verfügbar unter http://www.northernspeech.com/MBSImP/). 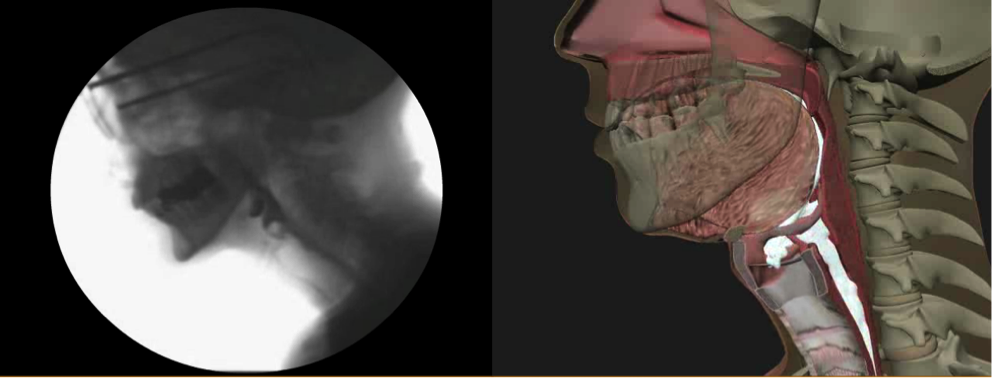 Abbildung 2. Beispiel für videofluoroskopische und 3-D-animierte Bilder während des MBSImP-Online-Lernens.
Abbildung 2. Beispiel für videofluoroskopische und 3-D-animierte Bilder während des MBSImP-Online-Lernens.
Bedeutung der Standardisierung bei der Patientenversorgung
Im Allgemeinen hat sich gezeigt, dass standardisierte Praktiken in der Gesundheitsversorgung die Patientensicherheit, die Kontinuität der Patientenversorgung, die eindeutige Berichterstattung und Interpretation von Ergebnissen sowie verbesserte klinische Ergebnisse erleichtern.1 Zur Optimierung des diagnostischen Ergebnisses ist eine spezialisierte und standardisierte Schulung erforderlich, die die Genauigkeit und Zuverlässigkeit der Messung sowie die standardisierte Durchführung der Auswertung und Interpretation einschließt.
Das Ziel des MBSS ist es, die physiologische Ursache für die Invasion der Atemwege zu bestimmen, um gezielte Eingriffe oder Wiederherstellungen vornehmen zu können.8
Das Schlucken unterscheidet sich nicht von jedem anderen Test der physiologischen Funktion. Man könnte sogar argumentieren, dass die Ergebnisse, die von unzureichend vorbereiteten Klinikern und schlecht durchgeführten MBSS gewonnen werden, zu katastrophalen Patientenergebnissen führen können, die die Lungengesundheit und die Ernährung beeinträchtigen und die allgemeine Gesundheit und das Wohlbefinden der Patienten erheblich beeinflussen. Der MBSImP ist ein evidenzbasierter Ansatz, bei dem der Patient im Mittelpunkt steht und nicht der Arzt (d. h. „das ist es, was ich von dieser Untersuchung erwarte“ im Gegensatz zu „so mache ich es gerne/ so habe ich es immer gemacht“). Große Unterschiede in der klinischen Praxis stellen ein erhöhtes Risiko für die Patienten dar. Der Zweck des MBSS besteht darin, den physiologischen Mechanismus des Patienten unter Verwendung eines standardisierten Satzes von sicheren, maßgeschneiderten Kontrastmitteln zu beurteilen, die auf langjährigen Erkenntnissen beruhen und eine Reihe von Volumina und Aufgaben simulieren, die Flüssigkeiten, Halbflüssigkeiten und Feststoffe umfassen und zu fundierten und genauen klinischen Entscheidungen hinsichtlich des Aufnahmestatus und/oder der Art der oralen Aufnahme führen.2,9,10 Der MBSS ist keine Beurteilung der Nahrungsaufnahme; die Beurteilung der Nahrungsaufnahme erfordert die Kontrolle von Variablen wie Umgebungsfaktoren, Überwachung, Müdigkeit usw.8 Es ist nicht möglich, eine gründliche Beurteilung der Nahrungsaufnahme in wenigen Minuten durchzuführen, während der Patient einer Strahlung ausgesetzt ist. Daher kann ein geschulter Kliniker beurteilen, wie sich der Schluckmechanismus an die Interventionen anpasst, ohne dass während der MBSS mehrere Versuche mit nicht standardisierten Materialien durchgeführt werden müssen, was bei der Nachbeobachtung während der Mahlzeiten oder der therapeutischen Fütterung beobachtet werden kann.
Beim MBSImP-Ansatz werden verschiedene Volumina und Viskositäten selektiv getestet, da die Existenz von Veränderungen in der Oropharynx- und Ösophagusphysiologie unter Verwendung standardisierter Kontrastmittel (Barium) belegt ist. In Ländern, in denen keine standardisierten Materialien zur Verfügung stehen, arbeiten Kliniker, die in der MBSImP-Methode geschult sind, an der internen Konsistenz der Kontrastmittel, die während des MBSS verabreicht werden, um die Zuverlässigkeit und Validität der Testergebnisse zu optimieren.
Es sollte auch alles unternommen werden, um die Erfassung und Aufzeichnung von Röntgendaten sowie die Betrachtungsebenen (seitliche und anterior-posteriore Ansichten) zu standardisieren.2,7,8 Der Kliniker sollte die notwendigen, aber angemessenen Schritte unternehmen, um das Schluckkontinuum von den Lippen durch die Speiseröhre zu erfassen. Die Fluoroskopieausrüstung muss eine kontinuierliche Fluoroskopie oder 30 Pulse pro Sekunde ermöglichen.8 Frühere Arbeiten aus unserem Labor haben gezeigt, dass Fluoroskopieeinstellungen und Aufzeichnungsraten die Details beeinflussen, die für eine genaue Beurteilung der Schluckphysiologie erforderlich sind und die spätere Behandlungsentscheidungen beeinflussen.11 Wenn Kliniker mit dem MBSImP-Ansatz geschult werden, beträgt die durchschnittliche Durchleuchtungsdauer weniger als 3 Minuten, einschließlich der Implementierung kompensatorischer Strategien und Schluckmanöver.12
Kliniker müssen ihr Vertrauen in die Durchführung und die Ergebnisse des MBSS verbessern, indem sie ihr Verständnis des Schluckmechanismus und dessen Anpassung an verschiedene Bolustypen und Schluckaufgaben optimieren. Dieses Vertrauen und Verständnis wird durch die Umsetzung eines systematischen Ansatzes gestärkt und verhindert, dass der Schwerpunkt der Bewertung auf das Vorhandensein oder Nichtvorhandensein von Aspiration verlagert wird (obwohl dies eine wichtige Information ist, die ein integraler Bestandteil des MBSS ist, auf den weiter unten eingegangen wird).
Physiologische Komponenten des Schluckens
Der MBSImP bewertet 17 physiologische Komponenten der Schluckstörung, die aus den in der wissenschaftlichen Literatur verfügbaren Nachweisen und durch den Expertenkonsens eines Gremiums aus 13 international anerkannten Spezialisten auf dem Gebiet des Schluckens und der Schluckstörungen abgeleitet wurden.2 Die 17 Komponenten wurden in drei funktionellen Bereichen des Schluckens gruppiert, und jede Komponente trägt in einzigartiger Weise zur Beurteilung der gesamten Schluckstörung bei.2,7,8 Der orale Bereich umfasst Komponenten, die sich auf die orale Eindämmung, die orale Zungenmotilität und die orale Bolusclearance beziehen.2,7,8 Der pharyngeale Bereich umfasst Komponenten, die sich auf den Schutz der Atemwege und die pharyngeale Bolusclearance beziehen. 2,7,8 Der ösophageale Bereich umfasst eine Komponente – die ösophageale Bolusclearance in der aufrechten Haltung -, die in den Aufgabenbereich von SLPs fällt. 2,7,8 Ein geschulter Kliniker ist in der Lage, die Beeinträchtigung zu erfassen, indem er die Komponenten über die Bolusvolumina/Konsistenzen hinweg beobachtet, um einen Gesamteindrucksscore für jede Schluckkomponente zu formulieren.2,7,8 Der MBSImP wurde außerdem so konzipiert, dass er die Beeinträchtigung auch dann erfasst, wenn während des MBSS nicht alle Schluckversuche möglich sind (z. B., Patientensicherheit, ärztliche Anordnung).2,7,8
Oraler Bereich
- Lippenschluss
- Zungenkontrolle während des Bolushaltens
- Bolusvorbereitung/Kauen
- Bolustransport/Zungenbewegung
- Oraler Rückstand
- Einleitung des pharyngealen Schluckens
Pharyngealer Bereich
- Abhebung des weichen Gaumens
- Abhebung des Kehlkopfes
- Auslenkung des vorderen Zungenbeins
- Epiglottische Bewegung
- Vestibulärer Verschluss des Kehlkopfes
- Pharyngeale Abstreifwelle
- Pharyngeale Kontraktion
- Öffnung des Pharyngo-Ösophagus-Segments
- Rückzug der Zungenbasis
- Pharyngealer Rückstand
Ösophagusbereich
- Ösophagus-Clearance in aufrechter Position
Diese physiologischen Komponenten wurden und werden auf ihren Zusammenhang mit anderen wichtigen Faktoren untersucht, wie dem allgemeinen Gesundheitszustand, der oralen Aufnahme, dem Ernährungszustand und der Lebensqualität.2 Frühere und neue Erkenntnisse belegen die Relevanz der MBSImP-Komponentenscores für die Schluckfunktion des Patienten. Große Patientenkohorten, sorgfältige Forschung und multivariate statistische Analysen sind für die Durchführung solcher Studien erforderlich, die in unseren Labors derzeit durchgeführt werden.
Bemerkung zur Aspiration
Der MBSS ist kein „bestandener oder nicht bestandener Test“, der auf dem Vorhandensein oder Nichtvorhandensein von Aspiration (d. h. dem Eindringen von verschlucktem Material in die Atemwege) beruht.8 Aspiration ist weder ein notwendiges noch ein hinreichendes Maß für eine Schluckstörung, da eine Störung auch ohne begleitende Aspiration bestehen kann, die bei einem MBSS beobachtet wird.8 Das Ziel der MBSS ist es, die physiologische Ursache der Atemwegsinvasion zu bestimmen, um den Fokus auf eine gezielte Intervention oder Wiederherstellung zu legen.8 Da die Scores nicht in die MBSImP-Scoring-Metriken einfließen, wird empfohlen, die validierte Penetrations-Aspirations-Skala (PAS)13 in Verbindung mit der MBSImP zu verwenden, um diese Informationen bezüglich der Schlucksicherheit zu erfassen, und sollte im Tandem ausgewertet werden.1,7,8
Schlussfolgerung
Bis heute sind etwa 3.000 Kliniker und 5.000 Studenten in das Online-Schulungsprogramm MBSImP eingeschrieben. Geschulte und registrierte Benutzer gibt es in allen 50 Bundesstaaten der Vereinigten Staaten, in 10 Provinzen Kanadas und in 17 weiteren Ländern auf der ganzen Welt. Die Zahl der Sprachpathologie-Studiengänge, die das MBSImP in ihren Dysphagie-Kursen verwenden, stieg 2014 auf 80. Die Bewertung der oropharyngealen Schluckphysiologie sollte von gleich ausgebildeten Klinikern mit ähnlicher Spezialausbildung und Zeugnissen aus Programmen mit standardisierten Lehrplänen durchgeführt werden, die eine strenge Kompetenzbewertung beinhalten. Der MBSImP ist ein standardisierter Ansatz für die Unterweisung, Bewertung und Berichterstattung über physiologische Schluckstörungen auf der Grundlage von Beobachtungen während eines MBSS – all dies ist notwendig, um die komplexen Prozesse zu erfassen und zu kommunizieren, die beim normalen und gestörten Schlucken auftreten.
Über die Autoren
Bonnie Martin-Harris, Ph.D., CCC-SLP, BCS-S, ASHA Fellow ist Professorin in der Abteilung für Hals-Nasen-Ohrenheilkunde-Kopf- und Halschirurgie im College of Medicine und in der Abteilung für Gesundheitswissenschaften und Forschung im College of Health Professions an der Medical University of South Carolina (MUSC). Sie ist Direktorin des MUSC Evelyn Trammell Institute for Voice and Swallowing. Außerdem ist sie Direktorin des Doktorandenprogramms für Gesundheits- und Rehabilitationswissenschaften an der MUSC. Derzeit ist sie stellvertretende Herausgeberin der Zeitschrift Dysphagia und war zuvor stellvertretende Herausgeberin des Journal of Speech-Language-Hearing Research. Sie ist ehemalige Präsidentin der Dysphagia Research Society und ehemalige Vorsitzende des Specialty Board on Swallowing and Swallowing Disorders (BCS-S). Ihre Forschung wurde und wird von den National Institutes on Deafness and Other Communication Disorders (NIH/NIDCD) und Veterans Affairs (VA RR&D) finanziert.
Enthüllungen: Die Forschung und Entwicklung von MBSImP wurde zum Teil von NIH/NIDCD, Bracco Diagnostics und der Mark and Evelyn Trammell Foundation finanziert. Dr. Martin-Harris erhält außerdem Tantiemen und Vortragshonorare von Northern Speech Services. Sie erhält ein Gehalt vom MUSC und wird derzeit von den NIH/NIDCD und dem VA gefördert.
Kendrea L. Focht, Ph.D., C.Sc.D., CCC-SLP, CBIS ist Gesundheitswissenschaftlerin am Ralph H. Johnson Veterans Affairs Medical Center und Post-Doctoral Fellow in der Abteilung für Hals-Nasen-Ohrenheilkunde-Kopf- und Halschirurgie am College of Medicine der Medical University of South Carolina (MUSC). Außerdem ist sie Sprachtherapeutin (Speech-Language Pathologist, SLP) am MUSC Evelyn Trammell Institute for Voice and Swallowing. Ihre Forschung wird derzeit von den Veterans Affairs (VA RR&D) finanziert.
Enthüllungen: Dr. Focht erhält ein Gehalt vom MUSC und der Medical University Hospital Authority. Die VA finanziert derzeit ihre Forschung.
- Agency for health quality research. Translating research into practice (TRIP)-II. Fact Sheet. Rockville, MD; 2001.
- Martin-Harris B, Michel Y, Brodsky MB, et al. MBS Measurement Tool of Swallow Impairment-MBSImp: Establishing a Standard. Dysphagia. 2008;23:392-405.
- Logemann JA. Manual for the videofluorographic study of swallowing. 2nd ed. Austin, TX: PRO-ED, Inc.; 1993.
- Logemann JA. Evaluation und Behandlung von Schluckstörungen. 2nd ed. Austin, TX: PRO-ED, Inc.; 1998.
- Gullung J, Hill EG, Castell DO, Martin-Harris B. Oropharyngeal and esophageal swallowing impairment: Assoziation und prädiktiver Wert des Modified Barium Swallow Impairment ProfileTM© und der kombinierten intraluminalen Mehrkanal-Impedanz-Ösophagus-Manometrie. Ann Oto Rhinol Laryngol. 2012;121(11):738-745.
- Allen JE, White C, Leonard R, Belafsky PC. Vergleich von Ösophagus-Screening-Befunden bei der Videofluoroskopie mit den Ergebnissen eines vollständigen Ösophagogramms. Head Neck. 2012;34(2):264-269.
- Northern Speech Services. Modified Barium Swallow Impairment Profile. https://www.mbsimp.com. Accessed February 4, 2015.
- Martin-Harris B. Standardized training in swallowing physiology: evidence-based assessment using the Modified Barium Swallowing Impairment Profile approach. Gaylord, MI: Northern Speech Services, Inc; In press.
- Logemann JA, Gensler G,…,Miller Gardner PJ. Eine randomisierte Studie von drei Interventionen für die Aspiration von dünnen Flüssigkeiten bei Patienten mit Demenz oder Parkinson-Krankheit. J Speech Lang Hear Res. 2008;51(1):173- 183.
- Robbins J, Gensler G,…Miller Gardner PJ. Vergleich von 2 Interventionen bei Flüssigkeitsaspiration auf die Häufigkeit von Lungenentzündungen: eine randomisierte Studie. Ann Intern Med. 2008;148(7):509-518.
- Bonilha HS, Blair J Carnes B, Huda W, Humphries K, McGrattan K, Michel Y, Martin-Harris B. Preliminary investigation of the effect of pulse rate on judgments of swallowing impairment and treatment recommendations. Dysphagia. 2013;28(4):528-538.
- Bonilha HS, Humphries, K, Blair J, Hill EG, McGrattan K, Carnes B, Huda W, Martin-Harris B. Radiation exposure time during MBSS: influence of swallowing impairment severity, medical diagnosis, clinician experience, and standardized protocol use. Dysphagia. 2013;28(1):77-85.
- Rosenbek JC, Robbins JA, Roecker EB, Coyle JL, Wood JL. A penetration-aspiration scale. Dysphagia. 1996;11:93-98.