Introducere
Spina bifida este un defect variabil în care bolta vertebrală a coloanei vertebrale este fie incomplet formată, fie absentă. Termenul Bifida provine de la cuvântul latin Bifidus, adică „lăsat în 2 părți”. Este clasificat ca fiind un defect al tubului neural (adică structura embrionară care se dezvoltă în măduva spinării și creier). Defectele tubului neural au o gamă largă de prezentări, de la nașterea unui copil mort la constatări radiografice accidentale de spina bifida occulta. Termenul mielodisplazie a fost folosit ca sinonim pentru Spina bifida. leziunile apar cel mai frecvent în regiunile lombară și sacrală, dar pot fi întâlnite oriunde pe întreaga lungime a coloanei vertebrale. Este o malformație a măduvei spinării care poate fi tratată și care apare în diferite grade de severitate.
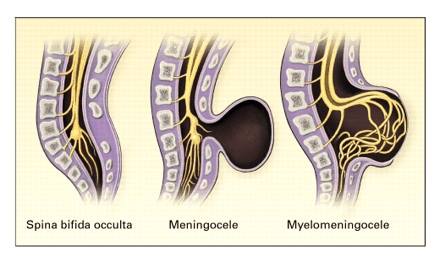
Tipuri de Spina Bifida
Spina bifida occulta: Poate să apară fără defecte neurologice.
Meningocele: O umflătură chistică a durei și aracnoidei, iese prin defectul spina bifida în arcul vertebral.
Meningomielocele: Când țesutul medular se extinde în meningocele.
Mieloschisis: Dacă măduva spinării este expusă pe suprafața spatelui, afecțiunea se numește mieloschisis
Embriologie
Defectele tubului neural apar între a 17-a și a 30-a zi de gestație. Acest defect perturbă apoi toate țesuturile supraiacente, împiedicând arcul vertebral să se închidă. în cazul în care arcul vertebral posterior și țesuturile supraiacente nu se formează în mod normal, măduva spinării și meningele normale pot apoi să hernieze prin defect și să provoace un meningomielocel (MMC) .Dacă arcul vertebral nu reușește să crească și să fuzioneze în mod normal, iar măduva spinării și meningele nu sunt deranjate, rezultă spina bifida occulta.
Patofiziologie
MMC este asociată cu dezvoltarea anormală a tubului neural cranian, ceea ce duce la mai multe anomalii caracteristice ale SNC. Malformația Chiari de tip II se caracterizează prin hipoplazie cerebeloasă și grade diferite de deplasare caudală a trunchiului cerebral inferior în canalul cervical superior prin foramenul magnum. Această malformație împiedică fluxul și absorbția lichidului cefalorahidian (LCR) și provoacă hidrocefalie, care apare la peste 90% dintre copiii cu MMC. Numeroase alte malformații ale sistemului nervos asociate includ siringomielia, diastematomielia și agenezia corpului calos. Asociațiile non-neurologice includ malformații ale coloanei vertebrale, hidronefroză, defecte cardiace și anomalii gastrointestinale.
Epidemiologie
Există variații ale incidenței între unele populații rasiale. Incidența MMC în America: 1,1 la 1000 de nașteri. Incidența actuală în America este de aproximativ 0,6 la 1000 și există dovezi bune că aceasta a scăzut în mod constant. Cazurile afro-americanilor sunt adesea o treime din cele constatate la americanii albi, în timp ce cele ale hispano-americanilor sunt de două până la trei ori mai mari. 1 caz la 10.000 este raportat în Finlanda și 5 la 1000 în Irlanda de Nord 5. Există cel puțin 2000 de cazuri/an în SUA
Etiologie
Riscul ca un adult cu MMC să aibă un copil cu un defect de tub neural este de 5% . Femeile cu niveluri scăzute de folat în celulele RBC în timpul sarcinii timpurii au un risc de până la 6 ori mai mare de a avea un copil cu un defect de tub neural. Expunerea intrauterină la medicamente antiepileptice, în special valproat și carbamazepină, și la medicamente utilizate pentru a induce ovulația. Expunerea mamei la fumonisine, câmpuri electromagnetice, depozite de deșeuri periculoase, subproduse de dezinfecție găsite în apa potabilă și pesticide. alți factori de risc pentru MMC includ obezitatea maternă, hipertermia (ca urmare a febrei materne sau a unei boli febrile sau a utilizării de saune, jacuzzi sau paturi de bronzare) și diareea maternă.
Proceduri de diagnosticare
Măsurarea nivelurilor de α-fetoproteină serică maternă (MSAFP) este un test de screening obișnuit. Dacă nivelul este ridicat, indicând că orice porțiune a fătului nu este acoperită de piele, acest test de screening este urmat apoi de o ecografie detaliată. Ecografiile vor diagnostica 92% dintre defectele tubului neural. Mamele cu niveluri crescute ale MSAFP și o ecografie cu aspect normal pot fi evaluate prin amniocenteză pentru prezența unor niveluri crescute de acetilcolinesterază în lichidul amniotic.
Măsuri de rezultat
Măsura independenței funcționale (MIF) este cea mai larg acceptată măsură funcțională. FIM constă în 18 scale notate de la 1 la 7; numerele mai mari înseamnă o capacitate mai mare. Alte scale includ Chestionarul de sănătate a copilului (CHQ), indicele Barthel (BI).
Management / Intervenții
În general, intervenția chirurgicală urmează în primele câteva zile de viață pentru a închide defectul medular. De asemenea, este important să se prevină infecția și traumatizarea suplimentară a țesuturilor expuse. Pot fi necesare intervenții chirurgicale suplimentare pentru a gestiona alte probleme la nivelul picioarelor, șoldurilor sau coloanei vertebrale. Persoanele cu hidrocefalie vor avea nevoie, de asemenea, de intervenții chirurgicale ulterioare din cauza faptului că șuntul trebuie înlocuit. Din cauza problemelor intestinale și ale vezicii urinare care sunt adesea cauzate de defectul de tub neural, poate fi necesară cateterizarea.
Studiul Management of Myelomeningocele Study (MOMS).Studiul MOMS este un studiu clinic multicentric sponsorizat de NIH care a început în 2002 pentru a evalua care este cel mai bun tratament pentru mielomeningocel – intervenția chirurgicală fetală sau repararea chirurgicală după naștere.
Rezultatele studiului clinic au arătat că intervenția chirurgicală prenatală a redus în mod semnificativ necesitatea de a devia, sau de a șunta, lichidul departe de creier; a îmbunătățit dezvoltarea mentală și funcția motorie; și a crescut probabilitatea ca un copil să meargă fără ajutor. Studiul MOMS a dovedit că unii dintre factorii care cauzează probleme precum malformația Chiari II și hidrocefalia sunt, de fapt, cei care se dezvoltă în a doua jumătate a sarcinii. Închiderea timpurie a spatelui fătului poate permite restabilirea unei anumite funcții nervoase în timpul sarcinii și, de fapt, poate inversa dezvoltarea acestei afecțiuni grave.
Managementul fizioterapiei
O abordare multidisciplinară față de gestionarea pacienților cu MMC este esențială pentru obținerea unor rezultate de succes. Pacientul ar trebui să fie evaluat cât mai curând posibil după naștere. În diferite etape, accentul fizioterapiei se va schimba în funcție de nevoile în schimbare ale pacientului. Revizuirea regulată este esențială pentru a răspunde nevoilor pacientului. Părinții și îngrijitorii trebuie să fie implicați în îngrijirea pacientului.
- PREZENTARE CLINICĂ – În cazul MMC se pot observa următoarele.Paralizie flască sau spastică a membrelor inferioare, Incontinență urinară și sau fecală, Hidrocefalie, Control deficitar al trunchiului, Complicații musculo-scheletice, Scolioză, Displazie de șold, Luxație de șold, Contractura șoldului/genunchiului, Picior strâmb, Atrofie musculară
- EVALUARE FIZICĂ- În timpul evaluării fizice se pot observa următoarele.
- Plagă deschisă
- Deformități
- Anomalii cutanate
- Senzație
- Tonus muscular
- Forță musculară
- Amplitudine de mișcare
- Contracturi
- Luxație
- Dislocare
- . Repere de dezvoltare
- PLAN DE ÎNGRIJIRE
- Prevenirea/corectarea deformării
- Menținerea/îmbunătățirea proprietăților fiziologice ale articulațiilor și mușchilor
- Monitorizarea dezvoltării motorii normale
- Educarea părinților, îngrijitori
- Încurajați și maximizați mobilitatea independentă
- Încurajați participarea la o activitate fizică regulată.
- MIJLOACE DE TRATAMENT
- Ghipsare în serie (CTEV)
- Mobilizare pasivă, exerciții gradate și întinderi.
- Stimulare tactilă
- Echilibru & Exerciții de control al trunchiului
- Poziționare
- Orteză & Dispozitive asistive
- Educația părinților: Părinții trebuie să fie educați cu privire la afecțiunea, evoluția și prognosticul copilului și implicați în planificarea tratamentului și în programele de acasă. Turnarea în serie pentru CTEV.
Complicații
Complicațiile comune ale MMC includ următoarele.
- Afectarea organelor de reproducere
- Vezică urinară neurogenă: Marea majoritate a copiilor cu MMC au o vezică urinară neurogenă.
- Doar 5,0% până la 7,5% din populația cu MMC au o funcție urologică normală.
- Intestin neurogen: Continența intestinală tradițională este prezentă la aproximativ 10% dintre copiii cu MMC.
- Complicații musculo-scheletice.
- Probleme psihosociale: Sindromul copilului vulnerabil.
- Plăgi de presiune
- Dificultăți de învățare
Complicații neurochirurgicale
- Ratele de infecție a plăgilor variază între 7% și 12%
- Hidrocefalie; deficiență vizuală
- Ventriculită: IQ ulterior scăzut
- Eșecul șuntului
- 5% – 32% dintre sugarii cu MMC vor prezenta semne de compresie Chiari, ceea ce face ca aceasta să fie cea mai frecventă cauză de deces la pacienții cu MMC
- Compresia Chiari poate apărea în orice moment, prezentarea în primul an de viață este asociată cu o mortalitate de până la 50%.
- Durerile de cap cronice sunt cel mai frecvent raportat simptom.
- Obezitatea – Obezitatea este prevalentă la copiii cu MMC. Cu cât este mai mare nivelul leziunii de-a lungul coloanei vertebrale, cu atât este mai mare procentul ei de grăsime corporală. la copiii cu leziuni L1-L3, efectul obezității crescânde este un factor critic în pierderea deambulăriiÎn mod obișnuit, copiii cu MMC își ating abilitățile ambulatorii maxime în jurul vârstei de 10 ani. Apoi, ei înregistrează un declin lent al funcției în următorii 10 ani. Copiii care se deplasează mai mult au un procent mai mic de grăsime corporală.
Concluzie
Aproximativ 90% dintre copiii născuți cu Spina Bifida trăiesc acum până la vârsta adultă, aproximativ 80% au o inteligență normală și aproximativ 75% fac sport și alte activități distractive. Cei mai mulți se descurcă bine la școală și mulți fac sport.
Un studiu transversal (august 2020) realizat de o echipă multidisciplinară care descrie problemele de sănătate și condițiile de viață într-o cohortă de adulți care trăiesc cu Spina bifida sugerează prezența unei prevalențe mai mari a incontinenței urinare și fecale, a durerii și a supraponderalității la adulții cu Spina bifida. Persoanele cu această afecțiune cu vârsta mai mare de 46 de ani au avut condiții medicale mai puțin complicate, funcții fizice și cognitive mai bune și un nivel mai ridicat de educație, viață independentă și participare în societate, în timp ce indivizii < 46 de ani au avut mai multe afecțiuni secundare, cum ar fi hidrocefalie, malformația Chiari II, simptome de cordon legat și alergie la latex.
- 1.0 1.1 Lundy-Ekman L (2007). Neuroscience: Fundamente pentru reabilitare. Ediția a 3-a. St. Louis: Saunders, 2007
- 2.00 2.01 2.02 2.02 2.03 2.04 2.05 2.06 2.07 2.08 2.09 2.10 2.11 2.12 2.13 2.14 Spina Bifida: Context, fiziopatologie, etiologie . Emedicine.medscape.com. 2019 . Disponibil la: http://emedicine.medscape.com/article/311113-overview
- 4. Burke R, Liptak G. Providing a Primary Care Medical Home for Children and Youth With Spina Bifida. PEDIATRICS. 2011;128(6):e1645-e1657.
- Fletcher JM, Copeland K, Frederick JA (2005). Nivelul leziunilor spinale în spina bifida: o sursă de eterogenitate neuronală și cognitivă. Journal of Neurosurgery (Jurnalul de neurochirurgie). 102(3 Suppl):268-79
- 5.0 5.1 5. Shin M, Besser L, Siffel C, Kucik J, Shaw G, Lu C et al. Prevalence of Spina Bifida Among Children and Adolescents in 10 Regions in the United States. PEDIATRICS. 2010;126(2):274-279.
- 6.0 6.1 6. Canfield M, Ramadhani T, Shaw G, Carmichael S, Waller D, Mosley B et al. Anencefalia și spina bifida în rândul hispanicilor: Factori materni, sociodemografici și de aculturație în cadrul National Birth Defects Prevention Study. Birth Defects Research Part A: Clinical and Molecular Teratology (Partea A: Teratologie clinică și moleculară). 2009;85(7):637-646.
- 7. McLone D, Knepper P. The Cause of Chiari II Malformation (Cauza malformației Chiari II): O teorie unificată. Neurochirurgie pediatrică. 1989;15(1):1-12.
- 8. McDonnell G, McCann J. Probleme de management medical la adulții cu spina bifida. Sistemul nervos al copilului. 2000;16(4):222-227.
- 9.0 9.1. Campbell, SK, Linden, DW, Palisano RJ (2000). Terapie fizică pentru copii (ediția a 2-a). Philadelphia, PA: W.B. Saunders.
- Bendt M, Gabrielsson H, Riedel D, Hagman G, Hultling C, Franzén E, Eriksson M, Seiger Å. Adulți cu spina bifida: Un studiu transversal al problemelor de sănătate și al condițiilor de viață. Brain and Behavior (Creier și comportament). 2020 Aug;10(8):e01736.