Case Studies and Review of Jackhammer Esophagus
Robin Germán Prieto Ortiz MD (1), Álvaro Andrés Gómez Venegas MD (2), Albis Cecilia Hani de Ardila MD (3)
(1) Chirurg ogólny i rezydent w dziedzinie gastroenterologii w Fundación Universitaria Sanitas. Bogota, Kolumbia.
(2) Internista i Gastroenterolog w Gastroclínico Institute w Medellín, Kolumbia.
(3) Internista i Gastroenterolog, Dyrektor Oddziału Gastroenterologii i Fizjologii Trawienia w Hospital Universitario San Ignacio w Bogocie, Kolumbia.
Praca ta została przedstawiona jako plakat na 2015 ACADI Convention.
Received: 24-09-15 Accepted: 25-07-16
Abstract
Przełyk Jackhammera jest zaburzeniem perystaltycznym o charakterze hiperkurczliwym. Według drugiej wersji chicagowskiej klasyfikacji motoryki przełyku, przełyk typu jackhammer jest definiowany manometrycznie przez dystalne całki kurczliwości większe niż 8000 mm Hg/cm/s, co wskazuje na bardzo wysoką amplitudę i prędkość. Przedstawiamy serię pięciu pacjentów z przełykiem typu jackhammer, u których wykonano manometrię przełyku o wysokiej rozdzielczości (HREM) i zebrano dane kliniczne i manometryczne. W grupie tej było trzech mężczyzn i dwie kobiety w wieku od 41 do 73 lat. U trzech z nich rozpoznano chorobę refluksową przełyku, z objawami dysfagii, zgagi i regurgitacji. Głównym badaniem endoskopowym była obecność przepukliny rozworu przełykowego i prezbiterium u dwóch pacjentek. W badaniu HREM stwierdzono fale do 4 mm Hg większe niż 8000 mm Hg/cm/s. U trzech z pięciu pacjentów występowały fale wielokrotne. Mimo, że nowa, trzecia wersja klasyfikacji chicagowskiej do potwierdzenia rozpoznania przełyku typu jackhammer wymaga dwóch fal z DCI powyżej 8000 mm Hg/cm/s, należy zaznaczyć, że nie dysponujemy jeszcze sprzętem umożliwiającym interpretację MAR i pozwalającym na klasyfikację zaburzeń przełyku wg Chicago v.3, dlatego w naszym oddziale fizjologii nadal wykonujemy MAR z presortingiem. Stwierdzamy, że przełyk typu jackhammer jest chorobą o zróżnicowanym obrazie klinicznym, od dysfagii i bólu w klatce piersiowej do objawów GERD. Rozpoznanie musi być potwierdzone badaniem HREM.
Słowa kluczowe
Przełyk jackhammera, manometria przełykowa wysokiej rozdzielczości.
INTRODUCTION
Przełyk Jackhammera jest zaburzeniem motoryki przełyku o charakterze hiperkurczliwym. Przełyk Jackhammera jest definiowany przez manometrię wysokiej rozdzielczości (HRM), gdy występują fale skurczów o wysokiej amplitudzie i prędkości, które mają dystalną integralną kurczliwość (DCI) większą niż 8000 mm Hg/cm/s. (1, 2) Przedstawiamy serię pięciu przypadków z ich klinicznymi i manometrycznymi cechami plus przegląd tematu.
METODOLOGIA
Przeglądaliśmy raporty z manometrii przełyku o wysokiej rozdzielczości wykonanej w jednostce fizjologii Hospital San Ignacio w Bogocie w zeszłym roku dla diagnozy przełyku jackhammer. Stwierdzono pięć przypadków. Odnotowano objawy ze strony przewodu pokarmowego pacjentów i dokonano przeglądu wszelkich badań dodatkowych, takich jak endoskopia górnego odcinka przewodu pokarmowego (UDE), lewatywy barowe i HRM. Następnie zestawiono zmienne istotne dla analizy przypadków. Na koniec przeprowadzono wyszukiwanie w PubMed z użyciem terminów: przełyk Jackhammera i przełyk hiperkurczliwy. Wygenerowaliśmy tekst, z którym dokonano przeglądu, który jest dołączony na końcu listy referencji.
Przypadki
Pierwszy przypadek
Pacjentem był 63-letni mężczyzna, który doznał ostrego zawału mięśnia sercowego w 2014 roku, który skompromitował trzy naczynia. Początkowo był leczony stentowaniem wieńcowym, po którym wykonano chirurgiczną rewaskularyzację mięśnia sercowego oraz dwa pomosty wieńcowe. Pacjent zgłosił się do lekarza z powodu utrzymującego się bólu w klatce piersiowej o nietypowych cechach, któremu towarzyszyła dysfagia w zakresie pokarmów stałych, ale nie stwierdzono zalegania pokarmu. Badania kardiologiczne wykluczyły pochodzenie kardiogenne. Endoskopia górnego odcinka przewodu pokarmowego była prawidłowa. W badaniu HRM stwierdzono 1 z 10 fal o DCI 8,351 mm Hg/cm/s. Pozostałe fale mierzyły ponad 5,000 mm Hg/cm/s. Pozostałe fale mierzyły ponad 5000 mm Hg/cm/s (tabele 1 i 2 oraz rycina 1).



Drugi przypadek
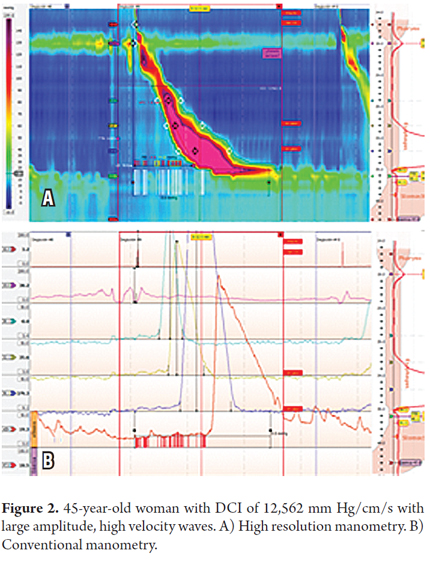
Pacjentka była 45-letnią kobietą z typowymi objawami choroby refluksowej przełyku (gastroesophageal reflux disease, GERD) spowodowanymi zgagą i regurgitacją bez dysfagii lub bólu w klatce piersiowej, które były oporne na leczenie inhibitorami pompy protonowej (proton-pump inhibitors, PPIs). W badaniu endoskopowym górnego odcinka przewodu pokarmowego stwierdzono przepuklinę rozworu przełykowego i zapalenie przełyku. Ze względu na oporność na leczenie wykonano HRM. Stwierdzono, że trzy z każdych 11 fal miały DCI powyżej 5000 mm Hg/cm/s, a jedna z każdych 11 fal mierzyła powyżej 8000 mm Hg/cm/s (12 562). Ciśnienie śródpęcherzykowe podczas HRM było prawidłowe (tabele 1 i 2 oraz rycina 2).
Trzeci przypadek
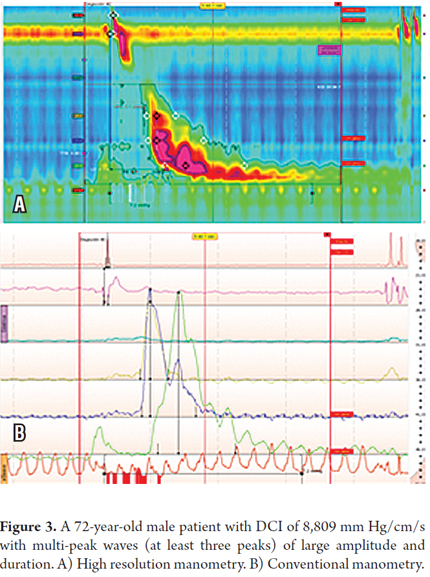
Pacjentem był 72-letni mężczyzna z typowymi objawami choroby refluksowej przełyku (GERD), u którego występowała również sporadyczna dysfagia w przypadku pokarmów stałych. Górna endoskopia nie wykazała żadnych nieprawidłowości, ale lewatywa barowa wykazała prezbiterium i widoczny uchyłek przełyku. W badaniu HRM stwierdzono trzy fale o DCI powyżej 5 000 mm Hg/cm/s, jedną o DCI 8 809 mm Hg/cm/s. Ponadto stwierdzono sześć fal wielopikselowych. Stwierdzono również sześć fal wielopikselowych, co wzmocniło rozpoznanie młota przełykowego (tabele 1 i 2 oraz rycina 3).
Czwarty przypadek
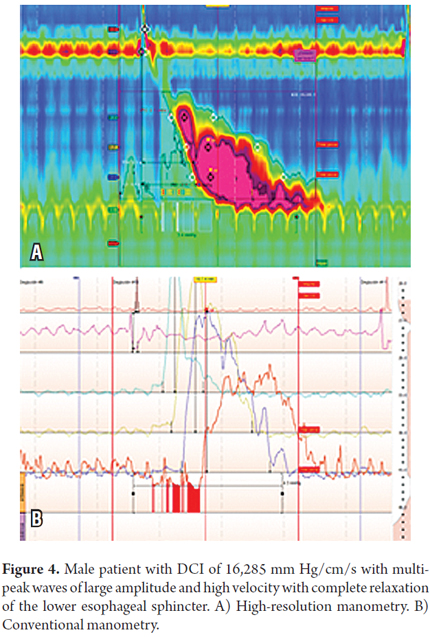
73-letni mężczyzna z wieloletnim wywiadem GERD bez dysfagii lub bólu w klatce piersiowej i z typowymi objawami, które stały się oporne na IPP. Badanie endoskopowe wykazało przepuklinę rozworu przełykowego i prezbiterium bez zapalenia przełyku. HRM wykazał, że osiem z dwunastu fal miało wielokrotne szczyty powyżej 5000 mm Hg/cm/s, a cztery miały DCI powyżej 8000 mm Hg/cm/s. Najwyższy DCI wynosił 16 285 mm Hg/cm/s. U tego pacjenta stwierdzono również wysokie ciśnienie śródścienne wynoszące 26 mm Hg. (tabele 1 i 2 oraz rycina 4).
Piąty przypadek
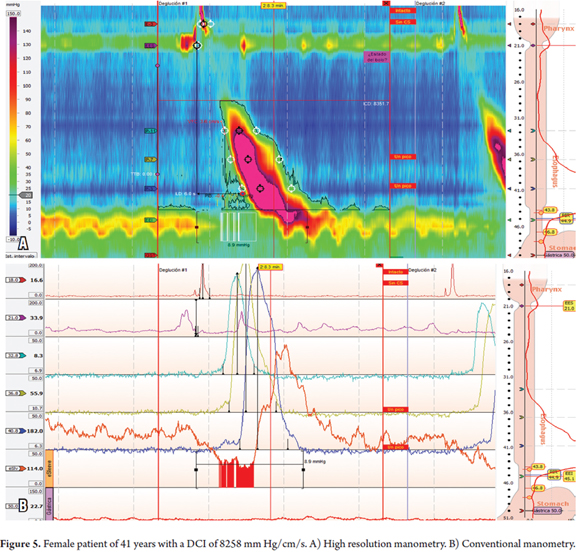
41-letnia pacjentka, u której od dwóch lat występowały objawy sporadycznego globus pharyngis bez dysfagii i bólu w klatce piersiowej. Endoskopia górnego odcinka przewodu pokarmowego nie wykazała niczego istotnego. HRM wykazał, że 8 z 10 fal miało DCI powyżej 5,000 mm Hg/cm/s i że trzy z dziesięciu fal były wielopikselowe, w tym jedna z DCI powyżej 8,000 (8,258 mm Hg/cm/s) (tabele 1 i 2 oraz rycina 5).
TOPIC REVIEW
Updating the Classification of Esophageal Contractility Disorders
Międzynarodowa Grupa Robocza ds. Ruchliwości i Funkcji Przełyku, kierowana przez dr. Petera Kahrilasa z Northwestern University w Chicago, Illinois, podjęła się odpowiedzialności za zebranie dostępnych dowodów i opracowanie kryteriów konsensusu w celu zdefiniowania zaburzeń kurczliwości przełyku. Najnowsza wersja jego klasyfikacji (v.3 Chicago 2015) ustanawia pięć grup wyników, które opierają się na analizie stanu czynnościowego dolnego zwieracza przełyku (LES) i perystaltyki. To, czy stan czynnościowy LES jest zmieniony, określa się na podstawie pomiaru zintegrowanego ciśnienia relaksacji (IRP). (1, 2) Należy podkreślić, że nasz oddział fizjologii nadal stosuje starszą metodę raportowania wyników HRM, ponieważ nie dysponuje jeszcze sprzętem niezbędnym do interpretacji i klasyfikacji zaburzeń przełyku według Chicago v.3. (1) Na podstawie nowych kryteriów (tabela 3) ustalono następujące trzy grupy anomalii manometrycznych przełyku:

1. Zaburzenia dróg odpływu obejmują achalazję typu I, II i III oraz niedrożność dróg odpływu (bez zmian w stosunku do poprzedniej wersji).
2. Główne zaburzenia perystaltyki nie mają zmienionego IRP (<15 mm Hg). Obejmują one rozpoznania dystalnych skurczów przełyku, w których ponad 20% skurczów występuje przedwcześnie, aperystaltyki (brak fal perystaltycznych) oraz przełyku typu „jackhammer”, gdy występują co najmniej dwie fale o DCI powyżej 8000 mm Hg/cm/s. W Kolumbii nadal stosowane są kryteria poprzedniej klasyfikacji chicagowskiej dla tego zaburzenia, polegające na występowaniu pojedynczej fali o wysokiej kurczliwości. Nowa klasyfikacja eliminuje rozpoznanie przełyku dziadka do orzechów, ponieważ ta zmiana manometryczna występuje często u zdrowych pacjentów i nie jest prawdziwym zaburzeniem kurczliwości przełyku.
3. Drobne zaburzenia perystaltyki charakteryzują się prawidłowym IRP związanym z nieefektywnymi falami (ponad 50%) w tym, co obecnie nazywa się nieefektywnym zaburzeniem motoryki. Jeżeli ponad 50% fal jest efektywnych, ale w równym procencie przypadków są one fragmentaryczne, rozpoznaje się perystaltykę fragmentaryczną. (2)
DEFINICJA PRZEŁYKU JACKHAMMERA
Przełyk Jackhammera jest hiperkurczliwym zaburzeniem motoryki przełyku, które jest diagnozowane za pomocą HRM, gdy fale przełykowe mają wysoką amplitudę i dużą prędkość, tak że DCI mierzy powyżej 8,000 mm Hg/cm/s. (1,2) Może to być związane z niedrożnością odpływu lub nieprawidłowościami dolnego zwieracza przełyku. (3, 4)
FIZJOPATOLOGIA
Nadmierna kurczliwość charakterystyczna dla przełyku typu jackhammer wynika z czasowej asynchronii pomiędzy skurczami warstwy okrężnej i podłużnej mięśniówki i jest prawdopodobnie spowodowana nadmierną aktywnością cholinergiczną. (5) Wykrycie tych nieprawidłowości u chorych na cukrzycę z neuropatią autonomiczną przez Loo i wsp. potwierdza tę hipotezę nadmiernej stymulacji cholinergicznej. (6) W tym badaniu skurcze wielopunktowe były również częstsze u chorych na cukrzycę z neuropatią niż u osób z grupy kontrolnej lub u chorych na cukrzycę bez neuropatii. Może to również występować u pacjentów z przełykiem typu jackhammer, u których również obserwowano zwiększoną grubość mięśni gładkich przełyku. (7)
Kliniczny i patofizjologiczny związek istnieje między zaburzeniami kurczliwości przełyku a GERD. (8) W badaniu przeprowadzonym przez Crespin i wsp. stwierdzono, że duża część pacjentów (69,2%) z zaburzeniami kurczliwości przełyku ma również objawy GERD w postaci regurgitacji i/lub zgagi, a 53% z nich miało nieprawidłową ekspozycję na kwaśne pH mierzone za pomocą monitorowania pH przełyku. (9) Niektórzy z tych pacjentów zostali poddani fundoplikacji Nissena z ustąpieniem objawów, zmniejszeniem ekspozycji na kwaśne pH i, w szczególności, normalizacją perystaltyki przełyku. Autorzy konkludują, że objawy u pacjentów z zaburzeniami kurczliwości, typowe objawy refluksowe i nadkwaśność związana z GERD, poprawiają się po zastosowaniu leczenia zmniejszającego ekspozycję na kwaśne pH i że to leczenie rozwiązuje również zaburzenia kurczliwości przełyku.
OBJAWY KLINICZNE I SYMPTOMY
Dysphagia, ból w klatce piersiowej, regurgitacja i ból w nadbrzuszu są związane z zaburzeniami kurczliwości przełyku, ale nie są specyficzne dla tych zaburzeń. W przypadku ich obecności należy wykluczyć inne zaburzenia, takie jak patologie serca, które mogą mieć potencjał śmiertelny, zanim weźmie się pod uwagę zaburzenia kurczliwości przełyku. (10). Richter i Castell przeprowadzili badanie, które wykazało, że mniej niż 5% pacjentów z tymi objawami miało zaburzenia perystaltyki widoczne w badaniu manometrycznym przełyku. (11) Łączna częstość występowania dystalnych skurczów przełyku, spastycznej achalazji przełyku i przełyku typu „jackhammer” wynosi tylko około 2%. (12, 13) Pogorszenie tranzytu bolusów przełykowych może być przyczyną spastycznych skurczów i tłumaczyć dysfagię. Ból w klatce piersiowej jest prawdopodobnie spowodowany zmienionymi skurczami, a nadwrażliwość może być wyjaśniona przez percepcję kwaśności u pacjentów bez widocznych dowodów na refluks. (14) Pacjenci ci często prezentują uchyłki epiphrenic, które mogą być wynikiem zaburzeń hiperkurczliwości. Obecność uchyłka może również tłumaczyć objawy dysfagii lub regurgitacji. (15)
DIAGNOZA
Endoskopia górnego odcinka przewodu pokarmowego
Pierwszym badaniem, które należy przeprowadzić w ramach wstępnej analizy objawów zgłaszanych przez pacjenta, jest endoskopia górnego odcinka przewodu pokarmowego, mimo że jej wyniki są na ogół prawidłowe. Czasami endoskopia wykazuje nieprawidłowe skurcze lub zmiany w anatomii przełyku. Jeśli istnieje duże podejrzenie, należy również pobrać próbki biopsyjne w celu wykluczenia eozynofilowego zapalenia przełyku, zwłaszcza gdy dysfagia jest głównym objawem. (16)
Manometria przełyku
Manometria przełyku jest diagnostycznym złotym standardem w badaniu nieprawidłowej motoryki przełyku, tym bardziej, że pojawiła się manometria o wysokiej rozdzielczości. Manometria wysokiej rozdzielczości jest lepsza od konwencjonalnej manometrii w ocenie połączenia żołądkowo-przełykowego oraz w ilościowej ocenie amplitudy skurczu i prędkości fali poprzez zastosowanie DCI. (17) Konwencjonalna manometria nie może jednocześnie monitorować funkcji motorycznej górnego zwieracza przełyku (UES), trzonu przełyku i dolnego zwieracza przełyku (LES) przy każdym połykaniu, podczas gdy manometria wysokiej rozdzielczości daje taką możliwość z pełną przestrzenno-czasową reprezentacją funkcji motorycznych przełyku. (18) Aby uniknąć fałszywych fal hiperkurczliwości, należy zachować odstępy od 20 sekund do 30 sekund pomiędzy każdym połknięciem. Jak zostało udokumentowane, te małe zakresy fal z wyższymi DCI. Kryteria rozpoznania młota przełykowego zostały omówione wcześniej w tym artykule.
Monitorowanie pH przełyku
Zważywszy na związek GERD i zaburzeń hiperkurczliwości przełyku u pacjentów z typowymi objawami refluksu (zgaga i regurgitacja), pomiar pH w dystalnej trzeciej części przełyku powinien być rozważony przed określeniem leczenia. Chociaż monitorowanie pH w przełyku nie jest metodą idealną, pozwala na dokładną ocenę stopnia ekspozycji przełyku na kwas, a także na korelację objawów pacjenta z epizodami refluksu.
Postępowanie
Zważywszy na małą częstość występowania przełyku typu jackhammer, nie ma konsensusu co do postępowania w tym schorzeniu. Niemniej jednak, ponieważ badanie przeprowadzone przez Crespin i wsp. oraz inne najnowsze dowody wzmocniły koncepcję, że typowe objawy GERD mogą być związane z przełykiem typu jackhammer, początkowe postępowanie z pacjentami, u których występują oba te objawy, powinno być ukierunkowane na zmniejszenie ekspozycji na kwas za pomocą leków lub operacji. (9) W przeciwieństwie do tego, u pacjentów z dysfagią i bólem w klatce piersiowej, którzy nie mają objawów GERD lub podwyższonej ekspozycji na kwas, postępowanie powinno dążyć do zmniejszenia amplitudy kurczliwości przełyku poprzez relaksację tkanki mięśniowej gładkiej, przy jednoczesnej optymalizacji relaksacji dolnego zwieracza przełyku. W idealnym przypadku postępowanie powinno być etapowe: po pierwsze, należy dążyć do kontroli objawów za pomocą leków, zarówno w monoterapii, jak i w terapii skojarzonej; po drugie, należy rozważyć korzyści wynikające z leczenia chirurgicznego lub endoskopowego w przypadkach opornych na leczenie (Tabela 4).

LECZENIE MEDYCZNE
Inhibitory pompy protonowej (IPP)
Inhibitory pompy protonowej (IPP) powinny być zawsze uważane za leki pierwszego wyboru. Zalecamy stosowanie terapii empirycznej w podwójnej dawce przez 8 tygodni. Zalecenie to kierujemy szczególnie do pacjentów z objawami GERD, zapaleniem przełyku i narażeniem na kwaśny refluks potwierdzonym monitorowaniem pH w przełyku. Ta monoterapia może być skuteczna w kontrolowaniu objawów i może nawet rozwiązać problem zaburzeń motoryki przełyku. (9, 19,20)
Leki rozluźniające mięśnie gładkie
Nitraty i antagoniści wapnia wydają się zmniejszać ciśnienie dolnego zwieracza przełyku i amplitudę skurczu przełyku. Leki te były badane pod kątem stosowania w achalazji i dystalnych skurczach przełyku z niewielką poprawą objawów i poprawą wyników badań manometrycznych, ale nie zostały jeszcze naukowo przebadane pod kątem leczenia przełyku typu „jackhammer”. Inną grupą leków o działaniu podobnym do azotanów są inhibitory 5-fosfodiesterazy, takie jak sildenafil, ale dowody na ich zastosowanie w leczeniu zaburzeń kurczliwości są również słabe, a ponadto mają one działania niepożądane, do których należą zawroty i bóle głowy, co ograniczyło ich stosowanie. Niektórzy eksperci zalecają stosowanie olejku z mięty pieprzowej, który został przebadany na małej grupie pacjentów z dystalnymi skurczami przełyku i który może być przydatny, ponieważ ma niewiele działań niepożądanych u pacjentów z przełykiem typu jackhammer. (8, 21)
Modulatory bólu i wrażliwości
Trycykliczne leki przeciwdepresyjne należy rozpoczynać od bardzo małych dawek, które można zwiększać co tydzień do osiągnięcia pożądanego celu. Powinny być one podawane w nocy. Najczęściej stosowanym trójcyklicznym lekiem przeciwdepresyjnym jest imipramina. W Kolumbii dostępne są nortryptylina i amitryptylina. Główne działania niepożądane to senność, zawroty głowy, osłabienie, suchość w ustach, nerwowość, drżenie, zaczerwienienie i wydłużenie odstępu QT. (21, 22) Należy podkreślić, że trazodon jest jedynym lekiem, który w badaniach klinicznych wykazał przewagę nad placebo w leczeniu pacjentów z przełykiem typu jackhammer i nutcracker. Dawka wynosi od 100 do 150 mg raz na dobę. Mogą wystąpić interakcje lekowe z alkoholem, barbituranami i innymi lekami działającymi depresyjnie na OUN, może powodować zawroty głowy, senność i zmęczenie. (23)
Wśród selektywnych inhibitorów wychwytu zwrotnego serotoniny (SSRI) wykazano, że sertralina w zwykle stosowanych dawkach od 50 mg do 200 mg na dobę i paroksetyna w zwykle stosowanych dawkach od 5 mg do 50 mg na dobę poprawiają objawy, zwłaszcza ból. Są one przeciwwskazane u pacjentów przyjmujących inhibitory monoaminooksydazy (MAOI), mogą również powodować nudności, spadek libido, bezsenność, suchość w jamie ustnej i zaparcia. (24, 25) Ryzyko krwawienia z przewodu pokarmowego może być zwiększone przy jednoczesnym stosowaniu aspiryny lub NLPZ ze względu na działanie przeciwzapalne na agregację płytek krwi.
Postępowanie endoskopowe
Toksyna botulinowa
Endoskopowe wstrzykiwanie toksyny botulinowej okazało się przydatne w łagodzeniu bólu w klatce piersiowej w różnych badaniach. Dawka waha się od 80 U do 260 U i może być wstrzykiwana w różne miejsca w obrębie przełyku lub połączenia żołądkowo-przełykowego. U niektórych pacjentów mogą wystąpić nawroty choroby, w których to przypadkach konieczne jest powtarzanie wstrzyknięć toksyny botulinowej. (26,27)
POEM (przezorna miotomia endoskopowa)
POEM (przezorna miotomia endoskopowa) została zaproponowana do leczenia pacjentów z zaburzeniami kurczliwości przełyku, które są oporne na leczenie farmakologiczne i u których występuje ból w klatce piersiowej i dysfagia. Ostatnio odnotowano sukces u pacjentów z przełykiem dziadka do orzechów, rozproszonymi skurczami przełyku i przełykiem młotkowatym, chociaż nie ma dostępnych danych dotyczących wyników długoterminowych. (28, 29)
LECZENIE CHIRURGICZNE
Dla pacjentów z GERD i przełykiem typu jackhammer fundoplikacja Nissena jest alternatywną opcją terapeutyczną w stosunku do IPP. Retrospektywne badania wykazały poprawę objawów i zmniejszenie upośledzenia kurczliwości przełyku. (9) Obecnie, pomimo opisów przypadków, miotomia Hellera nie jest uważana za standardowe postępowanie u pacjentów z zaburzeniami kurczliwości, dlatego należy dokładnie ocenić ryzyko i korzyści wynikające z tej interwencji.
Podsumowanie
Przełyk Jackhammera jest rzadkim zaburzeniem kurczliwości przełyku. Obraz kliniczny pacjentów cierpiących na to zaburzenie jest zróżnicowany, od objawów GERD do bólu w klatce piersiowej i dysfagii. Złotym standardem diagnostycznym jest manometria przełyku o wysokiej rozdzielczości. Według kryteriów poprzedniej wersji klasyfikacji chicagowskiej, pojedyncza zmieniona fala wskazuje na rozpoznanie przełyku typu jackhammer, natomiast według nowej wersji Chicago v.3 z 2015 roku, muszą być co najmniej dwie fale z DCI powyżej 8000 mm Hg/cm/s. U pacjentów, u których występuje to zaburzenie, w torze manometrycznym stwierdza się również ciśnienia śródpiersiowe oraz wielopikselowe fale wysokie o wysokiej amplitudzie, które wzmacniają rozpoznanie przełyku typu jackhammer. Podobnie, jak już wspomniano w większych seriach, u znacznej części tych pacjentów występowały objawy typowe dla GERD oporne na leczenie IPP, co jest zgodne z dowodami sugerującymi związek przyczynowo-skutkowy między tymi dwiema jednostkami chorobowymi. Nie ma konsensusu co do leczenia, ale wydaje się, że zmniejszenie ekspozycji na kwas poprawia objawy i zaburzenia motoryki. Jeśli dominującymi objawami są ból w klatce piersiowej i dysfagia, należy również zastosować leczenie neuromodulatorami i lekami zwiotczającymi mięśnie gładkie. Postępowanie chirurgiczne i endoskopowe powinno być zarezerwowane dla pacjentów z ciężkimi i opornymi na leczenie objawami.
Finansowanie
Ten artykuł nie miał żadnego wsparcia finansowego.
1. Kahrilas PJ, Ghosh SK, Pandolfino JE. Esophageal motility disorders in terms of pressure topography: the Chicago Classification. J Clin Gastroenterol. 2008;42(5):62735.
2. Kahrilas PJ, Bredenoord AJ, Fox M, Gyawali CP, Roman S, Smout AJ, Pandolfino JE & international high resolution manometry working group. The Chicago Classification of esophageal motility disorders, v3.0. Neurogastroenterol Motil (2015) 27(2), 160174.
3. Ghosh SK, Pandolfino JE, Rice J, et al. Impaired deglutitive EGJ relaxation in clinical esophageal manometry: a quantitative analysis of 400 patients and 75 controls. Am J Physiol Gastrointest Liver Physiol. 2007; 293(4):G87885.
4. Ghosh SK, Pandolfino JE, Zhang Q, et al. Quantifying esophageal peristalsis with high-resolution manometry: a study of 75 asymptomatic volunteers. Am J Physiol Gastrointest Liver Physiol. 2006; 290(5):G98897.
5. Jung HY, Puckett JL, Bhalla V, et al. Asynchrony between the circular and the longitudinal muscle contraction in patients with nutcracker esophagus. Gastroenterology. 2005; 128(5):117986.
6. Loo FD, Dodds WJ, Soergel KH, et al. Multipeaked esophageal peristaltic pressure waves in patients with diabetic neuropathy. Gastroenterology. 1985; 88(2):48591
7. Dogan I, Puckett JL, Padda BS, et al. Prevalence of increased esophageal muscle thickness in patients with esophageal symptoms. Am J Gastroenterol. 2007; 102(1):13745.
10. Roman S, Lin Z, Kwiatek MA, et al. Weak peristalsis in esophageal pressure topography: classification and association with dysphagia. Am J Gastroenterol. 2011;106(2):34956.
12. Pandolfino JE, Roman S, Carlson D, et al. Distal esophageal spasm in high-resolution esophageal pressure topography: defining clinical phenotypes. Gastroenterology. 2011; 141(2):46975.
13. Roman S, Pandolfino JE, Chen J, et al. Phenotypes and clinical context of hypercontractility in high resolution pressure topography (EPT). Am J Gastroenterol. 2012;107(1):3745
15. Tutuian R, Castell DO. Combined multichannel intraluminal impedance and manometry clarifies esophageal function abnormalities: study in 350 patients. Am J Gastroenterol. 2004;99(6):10119.
16. Savarino E, Gemignani L, Pohl D et al. Oesophageal motility and bolus transit abnormalities increase in parallel with the severity of gastro-oesophageal reflux disease. Aliment Pharmacol Ther. 2011;34(4):47686.
18. Hani A, Leguízamo AM, Carvajal JJ, Mosquera-Klinger J, Costa VA. Cómo realizar e interpretar una manometría esofágica de alta resolución. Rev Col Gastroenterol. 2015;30(1).
19. Fass R, Fennerty MB, Ofman JJ, et al. The clinical and economic value of a short course of omeprazole in patients with noncardiac chest pain. Gastroenterology. 1998;115(1):429.
20. Achem SR, Kolts BE, MacMath T, et al. Effects of omeprazole versus placebo in treatment of noncardiac chest pain and gastroesophageal reflux. Dig Dis Sci. 1997;42(10):213845.
21. Gillman PK. Tricyclic antydepressant farmakologii i terapeutycznych interakcji leków aktualizowane. Br J Pharmacol. 2007;151(6):73748.
22. Cannon 3rd RO, Quyyumi AA, Mincemoyer R, et al. Imipramine in patients with chest pain despite normal coronary angiograms. N Engl J Med. 1994;330(20):14117.
23. Clouse RE, Lustman PJ, Eckert TC, Ferney DM, Griffith LS. Low-dose trazodone for symptomatic patients with esophageal contraction abnormalities. A double-blind, placebo-controlled trial. Gastroenterology. 1987;92(4):102736.
24. Gillman PK. Tricyclic antidepressant pharmacology and therapeutic drug interactions updated. Br J Pharmacol. 2007;151(6):73748.
25. Varia I, Logue E,OConnor C, et al. Randomized trial of sertraline in patients with unexplained chest pain of noncardiac origin. Am Heart J. 2000;140(3):36772.
26. Nebendahl JCBB, von Schrenck T, et al. Treatment of diffuse esophageal spasm with botulinum toxin: a prospective study with 6 month follow up (abstract). Gastroenterology. 1999;116:A802.
27. Miller LS, Pullela SV, Parkman HP, et al. Treatment of chest pain in patients with noncardiac, nonreflux, nonachalasia spastic esophageal motor disorders using botulinum toxin injection into the gastroesophageal junction. Am J Gastroenterol. 2002;97(7):16406.
28. Khashab MA, Saxena P, Kumbhari V, et al. Peroral endoscopic myotomy as a platform for the treatment of spastic esophageal disorders refractory to medical therapy (with video). Gastrointest Endosc. 2014;79(1):1369.