INTRODUZIONEUn motivo comune per cui i pazienti visitano il pronto soccorso è la mancanza acuta di respiro (dispnea acuta). Una causa grave di dispnea acuta può essere l’insufficienza cardiaca. La diagnosi accurata di insufficienza cardiaca è nota per essere una sfida significativa per gli operatori sanitari nei dipartimenti di emergenza (ED). |
|
Casi complessi, combinati con limitazioni di tempo, personale specializzato e indagini creano incertezza sui ricoveri e difficoltà di comunicazione con unità di terapia intensiva (ICU) e altri reparti. In un recente studio statunitense, i tassi di riammissione a 30 giorni per l’insufficienza cardiaca sono stati elevati, al 25%, che potrebbe essere correlato a queste incertezze.
La lunga valutazione del paziente e i tempi di risposta, insieme alla diagnosi e al trattamento tardivi o errati, comportano una maggiore morbilità e mortalità, oltre ad aumentare i costi di trattamento.
Questo documento fornisce una panoramica pratica del potenziale per il peptide natriuretico (NP) test per contribuire a semplificare i percorsi di cura e migliorare i risultati, in entrambe le impostazioni di cura cardiaca acuta e cronica.
SINTESI DEL PEPTIDE NATRIURTICO, RILASCIO E RILEVAZIONE
Il gene del peptide natriuretico cerebrale (BNP) viene attivato nei cardiomiociti quando lo stress della parete miocardica viene aumentato da un sovraccarico di volume o pressione. Il peptide precursore risultante (proBNP108) viene scisso in due parti: BNP attivo, e inattivo N-terminale (NT)-proBNP, che vengono rilasciati in circolazione (Fig. 1).
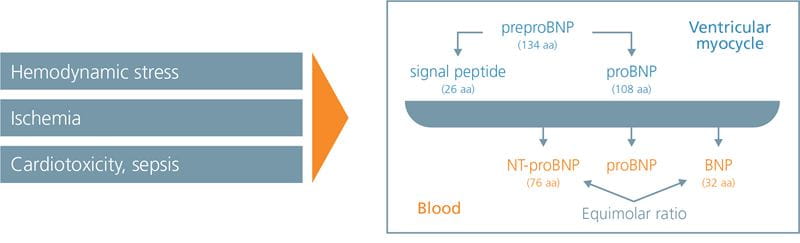
FIG. 1: BNP e NT-proBNP sono secreti dai cardiomiociti allo stesso tempo
Adattato da Martinez-Rumayor A, Richards AM, Burnett JC, Januzzi JL. Biologia dei peptidi natriuretici. Am J Cardiol
2008;101: 3A-8A).
ProBNP108, così come vari prodotti di degradazione del BNP, può anche essere trovato nel sangue. Nei casi di insufficienza cardiaca, si verifica un grande aumento dei livelli di BNP solitamente bassi, portando a effetti a valle positivi, tra cui vasorelaxation e natriuresis.
Sia BNP e NT-proBNP può essere rilevato nella circolazione. Mentre i livelli aumentati di questi biomarcatori non sono esclusivi per le incidenze di insufficienza cardiaca, gli studi hanno dimostrato che possono essere biomarcatori diagnostici sensibili e specifici per l’insufficienza cardiaca quando vengono utilizzati come aggiunta al giudizio clinico. Le linee guida 2012 della European Society of Cardiology (ESC) e 2013 dell’American College of Cardiology Foundation/American Heart Association (ACCF/AHA) nominano BNP e NT-proBNP come biomarcatori adatti, insieme a un’anamnesi, un esame fisico e un ECG, per la diagnosi, la prognosi e la gestione dei pazienti con insufficienza cardiaca a insorgenza acuta e non acuta.
USARE I PEPTIDI NATRIURETICI PER AUMENTARE L’ACCURATEZZA DEL DECISION-MAKING NEL SETTING DI EMERGENZA
L’insufficienza cardiaca è definita dalla presenza di sintomi tipici come dispnea, affaticamento e/o ritenzione di liquidi dovuti alla disfunzione cardiaca. Questi sintomi tipici, ma non specifici, possono rendere l’insufficienza cardiaca difficile da diagnosticare. La diagnosi di emergenza imprecisa di pazienti anziani con insufficienza respiratoria acuta è stata dimostrata dal gruppo di studio francese EPIDASA che ha raggiunto il 20%. Queste diagnosi mancate sono state associate ad aumenti altamente significativi della mortalità e hanno evidenziato la necessità di strumenti diagnostici con alta specificità e sensibilità a cui si possa accedere rapidamente in un ambiente ED occupato.
Il potenziale delle NP per aumentare il giudizio clinico e gli strumenti diagnostici standard è stato identificato in studi americani ed europei. Nel Rapid Emergency Department Heart Failure Outpatient Trial (REDHOT) degli Stati Uniti, i medici erano ciechi ai livelli di BNP quando hanno preso decisioni di ammissione, e sull’analisi, i livelli di BNP erano infatti più alti nei pazienti che sono stati dimessi.
In effetti, i livelli di BNP erano più di due volte più alti (2.096 vs. 764 pg/mL) nei pazienti che erano deceduti a 30 giorni vs. quelli che erano vivi. Questo modello è stato mantenuto a 90 giorni, indicando che BNP sarebbe stato effettivamente utile nel decidere se un paziente avrebbe dovuto essere ammesso.
Aiutando a confermare o escludere una diagnosi di insufficienza cardiaca, NPs può aiutare a informare e accelerare le decisioni di trattamento. Una misurazione BNP più veloce è stata associata a un inizio più rapido della terapia diuretica, con un modesto miglioramento della mortalità in un’analisi dei dati dello studio USA Acute Decompensated Heart Failure National Registry (ADHERE).
Guardando il test NP come parte del percorso di cura complessivo, uno studio controllato randomizzato (RCT) di 452 pazienti che si presentano in un ED svizzero – lo studio BASEL (B-type Natriuretic Peptide for Acute Shortness of Breath Evaluation) – ha mostrato che quelli assegnati a ricevere il test BNP rapido, point-of-care, sono stati dimessi più velocemente (8 vs 11 giorni, p=0,001) rispetto a quelli assegnati alla valutazione standard.
I risultati hanno anche mostrato che la percentuale di pazienti che richiedono l’ospedalizzazione è scesa dall’85% al 75% e quelli ricoverati in terapia intensiva sono scesi dal 24% al 15%. Anche se i tassi di mortalità non erano significativamente più bassi (10 % vs. 12 %, p=0,45), il costo medio del trattamento è stato ridotto significativamente nel gruppo BNP (USD 5.410 vs. 7.264, p=0,006) .
|
Nei test per escludere l’insufficienza cardiaca, NT-proBNP ha dimostrato di essere una misura efficace in termini di costi con buone proprietà diagnostiche. Un RCT canadese – studio Improved Management of Patients with Congestive Heart Failure (IMPROVE-CHF) – ha studiato la diagnosi clinica con o senza test NT-proBNP. Con l’aggiunta del test NT-proBNP più brevi visite ED, costi ridotti del 15% in generale, così come un minor numero di riospedalizzazioni (diminuzione del 35%) tra i pazienti con insufficienza cardiaca acuta è stato visto su 60 giorni . Lo studio N-terminal Pro-BNP investigation of Dyspnea in the Emergency Department (PRIDE) ha confermato che il test NP è particolarmente utile nei casi in cui c’è un alto grado di incertezza su una diagnosi – questo gruppo rappresenta anche i pazienti con la prognosi più povera . Questo stesso studio ha anche dimostrato che l’inclusione della misurazione NT-proBNP era superiore all’interpretazione di routine della radiografia del torace (CXR) insieme al giudizio clinico per la diagnosi o l’esclusione dell’insufficienza cardiaca acuta. Tuttavia, va notato che una meta-analisi del 2011 di RCT ha riportato risultati incoerenti per quanto riguarda l’impatto del test NP sistematico sul tempo di dimissione e sui costi, indicando che occorre prestare attenzione nella progettazione e nell’attuazione dei protocolli di test NP per ottenere i massimi benefici. |
|
ATTUAZIONE PRATICA DEL TEST DEI PEPTIDI NATRIURALI NEL DIPARTIMENTO DI EMERGENZA
Le NP devono essere considerate come parte di un percorso diagnostico più ampio, in aggiunta alla valutazione clinica. Quando si stabiliscono i test nel dipartimento di emergenza, è importante raggiungere un consenso su come integrare al meglio le NP all’interno del singolo ospedale, e capire come interpretare i risultati delle NP.
Data l’importanza fondamentale dei risultati rapidi di NP, i livelli di NP sono meglio misurati al punto di cura, ma il laboratorio centrale dovrebbe svolgere un ruolo chiave nello sviluppo e nella supervisione dei protocolli di test. La scelta della NP da utilizzare può essere fatta in base alle esigenze locali, poiché BNP e NT-proBNP sembrano essere simili nell’accuratezza diagnostica ed entrambi sono raccomandati per l’uso da ESC e ACCF/AHA .
L’interpretazione dei risultati della NP richiede la conoscenza dei potenziali confondenti – fattori diversi dall’insufficienza cardiaca che potrebbero causare un aumento dei livelli di NP.
A causa di questa variazione dei livelli di NP, in particolare in relazione all’età, è più facile escludere l’insufficienza cardiaca utilizzando NP che confermare l’insufficienza cardiaca. 300 pg/mL era un cut-off indipendente dall’età per NT-proBNP per escludere l’insufficienza cardiaca nell’International Collaborative of NT-proBNP Study (ICON), con un valore predittivo negativo del 98%. Tuttavia, i falsi negativi possono ancora verificarsi, potenzialmente a causa di: insufficienza cardiaca destra, insufficienza cardiaca lieve, insufficienza cardiaca cronica e più compensata, insufficienza cardiaca non sistolica e obesità. A causa del fatto che i valori di NT-proBNP aumentano con l’età, l’aggiunta della stratificazione dell’età ha migliorato notevolmente il valore predittivo positivo in ICON – cioè confermando la presenza di insufficienza cardiaca (Tabella I) .

Tabella I: Cut-point NT-proBNP ottimali per la diagnosi o l’esclusione dello scompenso cardiaco acuto tra i pazienti dispneici
Adattato da Januzzi JL, van Kimmenade R, Lainchbury J, et al. NT-proBNP testing for diagnosis and short-term prognosis in acute destabilized heart failure: an international pooled analysis of 1256 patients: the International Collaborative of NTproBNP Study. Eur Heart J 2006; 27: 330-7.
Nelle aree grigie, altri modelli di malattia come l’embolia polmonare o la polmonite devono anche essere considerati nella diagnosi differenziale in quanto queste condizioni possono anche provocare un aumento del marcatore (Tabella I) . Le raccomandazioni di Januzzi et al. per l’integrazione complessiva delle misure di NP nei percorsi diagnostici della dispnea acuta sono mostrate nella Figura 2.
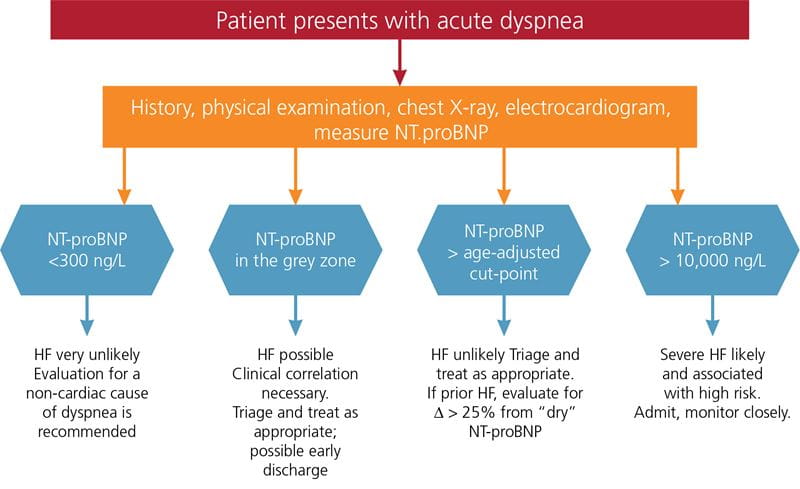
FIG. 2: Raccomandazioni per l’integrazione delle misure di NP nella diagnosi per i pazienti che presentano dispnea acuta
Adattato da Januzzi JL, Chen-Tournoux AA, Moe G. Amino-terminal pro-B-type natriuretic peptide test per la diagnosi o esclusione di insufficienza cardiaca in pazienti con sintomi acuti. Am J Cardiol 2008; 101(Suppl): 29A-38A.
IL RUOLO DEI PEPTIDI NATRIURETICI NELLA CURA CARDIACA INPATIENTE E OUTPATIENTE
Una volta che un paziente è stato ammesso, i BNP possono svolgere un ruolo nel monitoraggio del successo del trattamento e nella pianificazione della dimissione. I livelli di BNP sono stati osservati diminuire in correlazione con la caduta della pressione del bordo capillare polmonare in uno studio di pazienti in trattamento per insufficienza cardiaca scompensata, che ha suggerito un ruolo nel monitoraggio della risposta alla terapia.
Nello studio Efficacy and Safety of Relaxin for the Treatment of Acute Heart Failure (RELAX-AHF), i pazienti che hanno raggiunto meno di una diminuzione del 30% del NT-proBNP dal giorno 0 al giorno 2 del trattamento con serelaxin hanno avuto un aumento della mortalità a 180 giorni per tutte le cause rispetto ai pazienti che hanno raggiunto una maggiore diminuzione. Tuttavia, gli NP potrebbero non essere appropriati per monitorare il successo di tutte le terapie dell’insufficienza cardiaca. Uno studio sull’infusione di nesiritide ha mostrato che la maggior parte dei pazienti che hanno ottenuto una risposta clinica non ha mostrato una diminuzione significativa dei livelli di BNP/NTproBNP.
Diversi studi hanno confermato che i livelli di NP alla dimissione (più che all’ammissione) sono prognostici per la mortalità e/o la riammissione, fornendo indicazioni utili sul momento appropriato per la dimissione in base al rischio di future complicazioni.
Nel setting ambulatoriale, BNP e NT-proBNP sono test promettenti per ottimizzare la gestione dell’insufficienza cardiaca cronica, al fine di ridurre le riammissioni e la morte. Due meta-analisi di RCT che testano la terapia guidata dai livelli di NP (cioè up-titrating la terapia per raggiungere un certo livello di o riduzione dei livelli di NP) hanno dimostrato che questa strategia ha portato a una mortalità significativamente ridotta per tutte le cause e ricoveri correlati all’insufficienza cardiaca rispetto alla terapia guidata clinicamente.
Questa strategia viene ora testata in un grande RCT finanziato dal NIH statunitense chiamato Guiding Evidence Based Therapy Using Biomarker Intensified Treatment (GUIDE-IT). GUIDE-IT sta esaminando una strategia di titolazione della terapia medica basata sulla minimizzazione dei livelli di NP rispetto alla cura usuale, in pazienti ad alto rischio di insufficienza cardiaca con disfunzione sistolica ventricolare sinistra. L’endpoint primario è un composito di ricoveri per insufficienza cardiaca o mortalità cardiovascolare. Il reclutamento previsto è di 1.100 pazienti e la raccolta dati finale per l’endpoint primario è prevista per settembre 2017.
CONCLUSIONI
NT-proBNP e BNP sono biomarcatori per l’insufficienza cardiaca nei pazienti con dispnea che hanno il potenziale per migliorare l’accuratezza diagnostica in ED, accelerare e migliorare la gestione e le decisioni di ammissione e, infine, migliorare gli esiti e ridurre i costi quando integrati con successo nei percorsi di cura. Sono state sviluppate delle soglie diagnostiche che rendono questa integrazione semplice.
Le PNP dovrebbero sempre essere usate come un’aggiunta alla valutazione clinica, piuttosto che una sostituzione. I laboratori centrali e le altre parti interessate dovrebbero svolgere un ruolo chiave nello sviluppo e nella supervisione dei protocolli di test point-of-care.
I PNP possono aiutare a indicare il momento ottimale per la dimissione del paziente, e agire come strumento prognostico per informare il rischio futuro di eventi di insufficienza cardiaca alla dimissione del paziente, così come il successo di alcuni trattamenti di insufficienza cardiaca.
Il potenziale dei PNP per guidare l’up-titration della terapia di insufficienza cardiaca è sostenuto da un numero crescente di prove, ed è attualmente in fase di valutazione in GUIDE-IT.

