Le mestruazioni si verificano in un ciclo mensile per tutta la vita riproduttiva femminile. Il menarca (il primo ciclo mestruale) avviene normalmente tra gli 11 e i 15 anni e la menopausa tra i 45 e i 55 anni. La durata normale di un singolo ciclo è di 21-35 giorni.
In questo articolo ci concentreremo sugli ormoni riproduttivi, il ciclo ovarico e il ciclo uterino.
L’asse ipotalamo-ipofisi-gonadi (HPG)
L’ipotalamo, l’ipofisi anteriore e le gonadi (ovaie) lavorano insieme per regolare il ciclo mestruale. Per maggiori informazioni su come questo inizia, visita Pubertà. L’ormone di rilascio delle gonadotropine (GnRH) dall’ipotalamo stimola il rilascio dell’ormone luteinizzante (LH) e dell’ormone follicolare stimolante (FSH) dall’ipofisi anteriore. LH e FSH sono gonadotropine che agiscono principalmente sulle ovaie nel tratto riproduttivo femminile:
- FSH si lega alle cellule della granulosa per stimolare la crescita dei follicoli, permettere la conversione degli androgeni (dalle cellule theca) in estrogeni e stimolare la secrezione di inibina
- LH agisce sulle cellule theca per stimolare la produzione e la secrezione di androgeni
Il ciclo mestruale è controllato da sistemi di feedback:
- Gli estrogeni moderati esercitano un feedback negativo sull’asse HPG
- Gli estrogeni elevati (in assenza di progesterone) esercitano un feedback positivo sull’asse HPG
- Gli estrogeni in presenza di progesterone esercitano un feedback negativo sull’asse HPG
- L’inibina inibisce selettivamente l’FSH nell’ipofisi anteriore
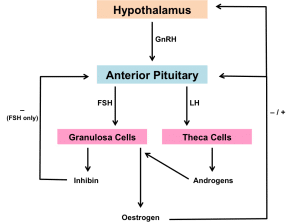 Figura 1 – Sistemi di feedback che agiscono sull’asse HPG
Figura 1 – Sistemi di feedback che agiscono sull’asse HPGIl ciclo ovarico
Fase follicolare
La fase follicolare segna l’inizio di un nuovo ciclo quando i follicoli (ovociti circondati da cellule stromali) iniziano a maturare e si preparano a rilasciare un ovocita.
All’inizio di un nuovo ciclo (mestruazioni) c’è poca produzione di ormoni ovarici e il follicolo comincia a svilupparsi indipendentemente dalle gonadotropine o dagli steroidi ovarici. A causa dei bassi livelli di steroidi e inibina, c’è poco feedback negativo all’asse HPG, con conseguente aumento dei livelli di FSH e LH. Questi stimolano la crescita del follicolo e la produzione di estrogeni.
Solo un follicolo dominante può continuare a maturare e completare ogni ciclo mestruale. Quando i livelli di estrogeni aumentano, il feedback negativo riduce i livelli di FSH, e solo un follicolo può sopravvivere, con gli altri follicoli che formano corpi polari.
L’estrogeno follicolare alla fine diventa abbastanza alto da avviare un feedback positivo all’asse HPG, aumentando i livelli di GnRH e gonadotropine. Tuttavia, l’effetto si riflette solo nei livelli di LH (il surge di LH) a causa dell’aumento dell’inibina follicolare, inibendo selettivamente la produzione di FSH nell’ipofisi anteriore. Le cellule della granulosa diventano luteinizzate ed esprimono recettori per l’LH.
Ovulazione
In risposta all’aumento dell’LH, il follicolo si rompe e l’ovocita maturo viene assistito alle tube di Falloppio dai fimbria. Qui rimane vitale per la fecondazione per circa 24 ore.
Dopo l’ovulazione, il follicolo rimane luteinizzato, secernendo estrogeni e ora anche progesterone, tornando al feedback negativo sull’asse HPG. Questo, insieme all’inibina (inibisce l’FSH) blocca il ciclo in attesa della fecondazione.
Fase luteale
Il corpo luteo è il tessuto dell’ovaio che si forma nel sito di un follicolo rotto dopo l’ovulazione. Produce estrogeni, progesterone e inibina per mantenere le condizioni per la fecondazione e l’impianto.
Al termine del ciclo, in assenza di fecondazione, il corpo luteo regredisce spontaneamente dopo 14 giorni. C’è un calo significativo degli ormoni, che allevia il feedback negativo, resettando l’asse HPG pronto a ricominciare il ciclo.
Se avviene la fecondazione, il sinciziotrofoblasto dell’embrione produce la gonadotropina corionica umana (HcG), esercitando un effetto luteinizzante, mantenendo il corpo luteo. È sostenuto dalla HcG placentare e produce ormoni per sostenere la gravidanza. A circa 4 mesi di gestazione, la placenta è in grado di produrre una quantità sufficiente di ormoni steroidei per controllare l’asse HPG.
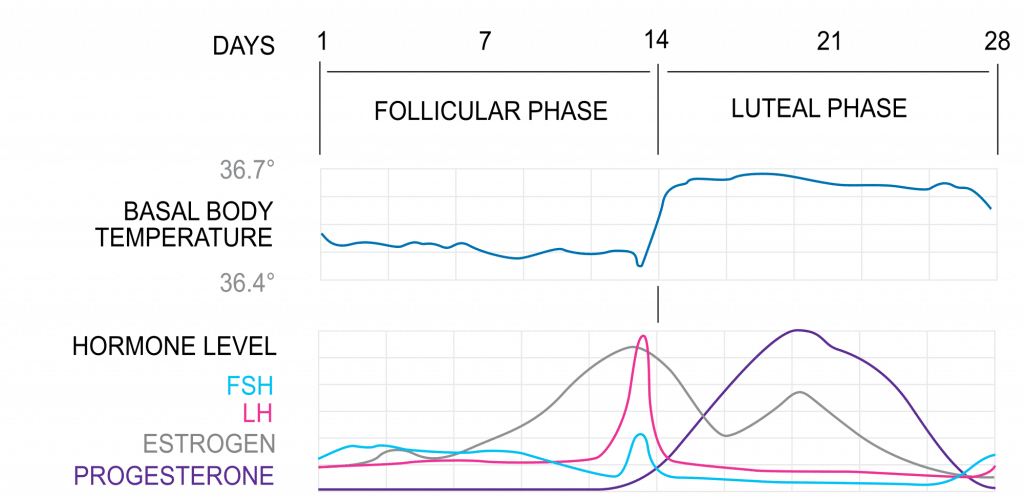 Figura 2 – Il ciclo ovarico, caratterizzato da cambiamenti nei livelli di LH e FSH.
Figura 2 – Il ciclo ovarico, caratterizzato da cambiamenti nei livelli di LH e FSH.Il ciclo uterino
Fase proliferativa
Dopo le mestruazioni, la fase proliferativa si affianca a quella follicolare, preparando il tratto riproduttivo alla fecondazione e all’impianto. Gli estrogeni iniziano la formazione delle tube di Falloppio, l’ispessimento dell’endometrio, l’aumento della crescita e della motilità del miometrio e la produzione di un sottile muco cervicale alcalino (per facilitare il trasporto degli spermatozoi).
Fase secretoria
La fase secretoria si svolge accanto alla fase luteale. Il progesterone stimola un ulteriore ispessimento dell’endometrio in una forma ghiandolare secretoria, l’ispessimento del miometrio, la riduzione della motilità del miometrio, la produzione di muco cervicale spesso e acido (un ambiente ostile per prevenire la polispermia), cambiamenti nel tessuto mammario e altri cambiamenti metabolici.
Mestruazioni
Le mestruazioni segnano l’inizio di un nuovo ciclo mestruale. Si verifica in assenza di fecondazione una volta che il corpo luteo si è rotto e il rivestimento interno dell’utero si è liberato. Il sanguinamento mestruale di solito dura tra 2-7 giorni con una perdita di sangue di 10-80ml.
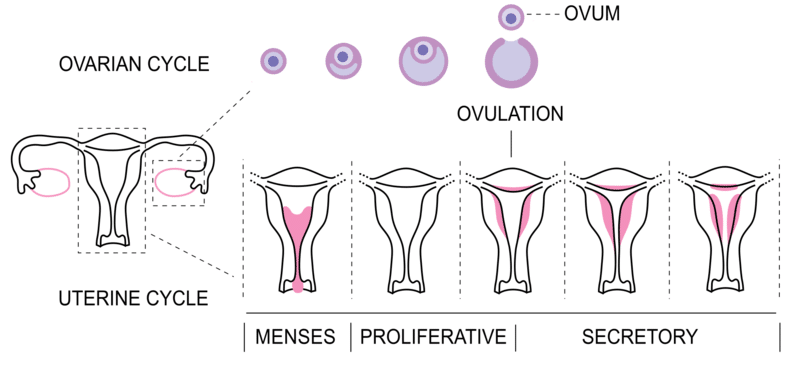 Figura 3 – Il ciclo uterino; mestruazioni, fasi proliferative e secretorie.
Figura 3 – Il ciclo uterino; mestruazioni, fasi proliferative e secretorie.Rilevanza clinica – Dismenorrea primaria
La dismenorrea (periodi dolorosi) è il sintomo ginecologico più comune. Le pazienti possono descriverla come un dolore addominale inferiore “crampiforme” che inizia con le mestruazioni. Le pazienti possono trovare il dolore associato ad altri sintomi, come malessere, nausea e vomito e vertigini.
L’eziologia non è ancora compresa. I clinici pensano che un eccessivo rilascio di prostaglandine dalle cellule endometriali contribuisca. Questo porta al vasospasmo dell’arteria spirale e all’aumento delle contrazioni miometriali.
Di conseguenza, le pazienti possono gestire la loro condizione attraverso cambiamenti nello stile di vita come smettere di fumare, analgesia, contraccezione ormonale e misure non farmacologiche come i cuscinetti di calore.
Endometriosi:
L’endometriosi è una condizione in cui le pazienti sperimentano la crescita di tessuto endometriale al di fuori dell’utero. Può presentarsi con:
- Crampi mestruali eccessivamente dolorosi
- Sanguinamento pesante durante le mestruazioni
- Dolore durante il rapporto sessuale (dispareunia)
- Infertilità
- Sensazione di passaggio incompleto delle feci (tenesmo)
I medici possono eseguire una laparoscopia per biopsiare qualsiasi tessuto sospetto per confermare la diagnosi. Per trattare, i pazienti possono prendere analgesia e terapia ormonale. In casi gravi, può essere necessario un intervento chirurgico.